YANIK YARALANMALARI
Prof. Dr. Oğuz ÇETİNKALE
TANIM
İnsanoğlu ateş ile iç içe yaşamaktadır ve yanık yaralanmaları ile sık sık karşılaşmaktadır.
Teknolojinin gelişmesine parallel olarakta bu tip yaralanmalara ilave bir çok etyoloji eklenmektedir.
Bunun sonucu olarakta yanığa bağlı sakatlıklar ve ölümlerde artmaktadır.
Sıcak yaralanmalarında doku hasarının derecesi, ısının yüksekliğine ve temas süresine bağlıdır.
Yanıklı hastada yaralanmanın ciddiyeti yanık yarasının derinliği ve genişliği ile belirlenir. Ayrıca
inhalasyon yanığının olması ciddiyeti daha da arttırır. Bazı özel bölgelerin yanıklarıda (el, yüz ve
perine gibi) yaralanmanın mortalite açısından olmasa bile morbidite açısından ciddiyetini arttırır.
Yanık şoku tedavisindeki son gelişmeler, transport, resüssitasyon ve destekleyici tedavideki
ilerlemeler, geniş ve ciddi yanıklarda erken mortaliteyi oldukça azaltmıştır. Bunun sonucu olarakta
sepsis ve geç morbidite problemleri açığa çıkmıştır. Böylece termal yaralanmadan sonra gelişen en
mortal komplikasyon infeksiyon ve sepsis birinci sırada yer almaya başlamıştır. Yanık sepsisi bugün
bile hala en geliştirilmiş antibiyotiklere ve en ileri yara bakım olanaklarına rağmen mortal varlığını
sürdürmektedir. Şok tedavisindeki başarı, infeksiyonla mücadelede yeni antibiyotiklerin kullanımı,
erken eskar eksizyonu, yeni pansuman materyalleri ve bazı yeni kapama yöntemleri yanık
konusundaki pozitif gelişmelerdir.
Yanık tedavisi uzman bir çok uzmandan oluşan bir ekip tarafından yürütülür. Yanıklı hastayı
tedavi eden ekibin başarısı, ancak tedavi bir bütün olarak kabul edildiğinde, yani, hastanın tedavi
sonucu ve rehabilitasyon’unun etkinliğine göre değerlendirilir.
Aynı tabloyu yapan elektrik, kimyasal maddeler ve radyasyon gibi bir çok etken olmasına
rağmen bu bölümde ağırlıklı olarak sıcak yaralanmalarından bahsedilecektir.
EPİDEMİYOLOJİ
Yanık olayları çoğunlukla kaza ya da ihmal sonucu ortaya çıkarlar. Yapılan istatistiki bir
çalışmada hastaların yarıdan fazlasının çocuk yaş grubunda olduğunu gösterilmiştir.
ETYOLOJİ
Sıcak yaralanmalarında yakıcı etken ya da ısı kaynağı alev, yanan bir cisim, soba, mangal,
kızgın cisimler, sıcak su veya diğer sıvılar olabilir. Ayrıca elektrik çarpmaları, kimyasal maddeler (asit
veya baz tuzlar veya çözeltiler) ve radyasyon gibi bir çok etkende yanık gibi zarar verir.
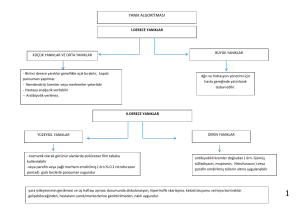
SEMPTOMLAR ve KLİNİK BULGULAR
Deri yanıklarında yanık derinliği üç’e ayrılarak değerlendirilir. Birinci, ikinci ve üçüncü derece
yanıklar. Derinin altındaki dokularda yanıktan zarar görebilir veya yanık derin dokulara kadar inmiş
olabilir. Bazı hekimler bunun için yanık derinliğini dördüncü derece gibi isimlendirirler. Ancak
vucudumuzun her bölümü aynı anatomik yapıda olmadığından bu şekilde derecelendirmek yerine
derinin altında yanmış dokuları isimleri ile belirtmek daha doğru bir yaklaşım olacaktır.
Bilindiği gibi deri iki esas tabakadan oluşur; epidermis ve dermis. Epidermis, bazal membranın
üzerinde ve üst tabakaları keratinize olan bölümdür. Dermis ise alttaki ve daha geniş olan bağ
dokusundan zengin tabakadır. Dermis içinde kıl folikülleri, duyu cisimleri, ter ve yağ bezleri bulunur.
Bazal tabakayı oluşturan bazal hücreler aynı zamanda bu elemanların iç yüzünüde astarlar ve böylece
bu hücreler derinin daha derin bölümlerine kadar inerler. Dermisin altında derialtı yağ dokusu ve
subkutan fasya gibi dokular bulunur.
Birinci derece yanık
Birinci derece yanıklar yüzeyel yanık olup hasar sadece epidermistedir. Ciddi olmayan tüm
güneş yanıkları birinci derece olarak değerlendirilir. Bu yanıklar sadece epidermisi tutan, yaralayan
yanıklardır. Ağrı ve eritem ile karakterizedir. Ağrı ödemle birlikte olur ve ödem arttıkça ağrıda artar.
Genellikle yanıktan 12-24 saat sonra ağrı azalmaya başlar. Birinci derece yanık normal olarak bir hafta
içinde iyileşir. İyileşirken üstteki epidermis soyulur ve alttan yenisi gelir. Yanık olduğunda hemen
akabinde yanık bölgenin soğuk su ile soğutulması veya yanık bölgesine soğuk tatbik edilmesi yanık
ödemini ve dolayısıyla da ağrıyı azaltır. Semptomatik olarak ağrıyı kaldırmak için yanık yüzeyine topik
analjezik uygulanabilir.
İkinci derece yanık
İkinci derece yanıkta; yanık epidermisin tamamını ve dermisin bir bölümünü etkiler. Yanık
bölgede cilt kırmızı ve pembemsi renktedir ve üzerinde büller vardır. Dermisin etkilenen bu
bölümlerinde bulunan sinir uçları yanıktan etkilendiğinden hasta şiddetli ağrıdan şikayet eder. İkinci
derece yanık alanındaki büller her hangi bir sebeble sıyrılmışsa plazma sızıntısı nedeniyle alttaki
yüzey ıslak bir görünüme sahiptir. Bu yüzey kuru bırakılırsa ağrı artar. Bu yanık yüzey yumuşak ve
ıslaktır. İkinci derece yanıklar da kendi arasında yüzeyel ve derin ikinci derece yanık olmak üzere ikiye
ayrılır.
Yüzeyel ikinci derece yanık
Eritemli, ağrılı, dokununca yumuşak, sıklıkla bül vardır. Yüzeyel ikinci derece yanıkta sadece
dermisin üst tabakaları hasar görürken derin ikinci derecede dermisin alt tabakalarına kadar hasar
vardır ancak dermisin tamamı hasar görmemiştir. Yüzeyel ikinci derece yanık alanlar daha pembemsi,
yumuşak ve iki parmak arasında tutulabilir (katlanabilir) özelliktedir. Yanık dokunun altında sağlam
kalmış olan “rete ridges”, kıl folükülü, ter bezlerindeki epidermal yapılardan epitelize olarak yara
kendiliğinden 7-10 gün içinde iyileşir
Derin ikinci derece yanık
Retiküler dermise kadar yanık inmiştir. Bu yanıklar yüzeyel olanına göre daha soluk ve alacalı
görümdedir. Dokunmakla kısmen daha serttir, ancak ağrılıdır. Derin ikinci derece yanık alanlar zaman
zaman daha koyu kırmızı renkte veya yer yer beyaz alanlar şeklinde alacalı görünümde olabilir. İki
parmak arasında kolaylıkla katlanamayan sertliktedir. Burada yanık yüzeyi yüzeyel ikinci derece
yanığa oranla daha kurudur
Kıl folükülü ve ter bezlerindeki keratinositlerin re-epitelizasyonu ile 14-35 günde iyileşir.
Dermiste kayıp olduğu için sıklıkla ciddi nedbe bırakarak iyileşirler.
Üçüncü derece yanık
Üçüncü derece yanıkta cildin tüm katları yanıktan etkilenmiş ve harab olmuştur ve bu nedenle
tam kalınlıkta yanık olarakta isimlendirilir. Epidermis ve dermisin tamamı canlılığını yitirmiştir. Yüzeyi
kurudur ve eritem yoktur. Canlılığını yitirmiş bu ölü dokuya eskar adı verilir ve adeta kösele gibi sert bir
dokudur. Ağrısız, siyah, beyaz veya koyu kırmızı renkte sert bir eskar oluşur. Üçüncü derece yanık,
sıcak sıvılarla oluşmuşsa yanık alanı beyaz renkte, eğer alev sonucu oluşmuşsa kömürleşme, is ve
kurumdan dolayı siyah renktedir. Bir kaç gün sonra bu siyah renkteki kat kalktığında yine alttan beyaz
ölü deri, eskar dokusu ortaya çıkar. Bu bölgede sadece derin bası duyusunu hissedebilir. Diğer
yanıklarda ortaya çıkan ağrı burada yoktur. Eğer kıllı bir deri ise bu bölgedeki kıllar tutup çekildiğinde
kolaylıkla ele gelirler ve hasta bu işlemden ağrı duymaz.
Dermal ve epidermal yapılar canlılığını yitirmiştir, böylece bu yaralar kendiliğinden iyileşmez.
Derin ikinci derece ve üçüncü derece yanıklarda, günümüz tedavi anlayışında eskar eksizyonu ve
greftleme yapılır
AYIRICI TANI
Yanık derinliği tayini genellikle klinik gözlemle yapılır. En alışkın ve tecrübeli hekimler dahi
zaman zaman derinlik tayini yaparken yanılabilirler. Bunun dışında derinlik tayini yapmada bazı
yöntemler tarif edilmiş olsa dahi bunların hiç biri henüz genel kabul görmüş ve klinik kullanıma geçmiş
yöntemler değildir.
Yanık yarasının görünümünde ilk 2 veya 3. günlerde değişiklikler olur ve yaranın derinliğinin
doğru olarak tanımlanması ilk 72 saatten önce oldukça zordur. Her hangi bir hareket planı yapmadan
önce yaranın dikkatlice muayenesi ve tekrar muayenesi esastır. Alev sonucu oluşan üçüncü derece
yanıklar genellikle kolay tanınır. Böyle üçüncü derece yanıklar adeta harita görünümünde, sert ve
dokunmakla ağrısızdırlar. Derinlik tayinindeki esas zorluk özellikle çocuklarda sıcak sıvılarla haşlanma
ile oluşan kısmi kalınlıktaki yanıklardadır. Daha yüzeysel olan yanıklar parlaktır ve cerrahi eldivenle
tutulduğunda altta kolayca kayar ve cilt çok hassas olup katlanabilir. Daha derin olanları daha az
hassas olup gittikçe sertleşmeye başlarlar. Tedavinin nasıl sürdürüleceğine dair karar vermek için ilk
muayeneden sonra 48-72 saate kadar beklemek ve yeniden değerlendirme yapmak daha doğru olur.
Yanığın Genişliği
Yanık yüzeyinin doğru olarak hesaplanması yanık yaralanmasının ciddiyetini ortaya koyan asıl
parametrelerden biridir. Hem verilecek sıvı replasman tedavisinin miktarını belirlemede önemli hem de
hayatı tehlike ya da ölüm sebebi olup olmadığının değerlendirilmesi açısından önemlidir. Yanık
alanlarının genişliği belirlenirken her bir yanık alanının genişliği değil tüm vucut yüzey alanının %
kaçının yandığı şeklinde hesaplama yapılır. Normal bir erişkinin vucut yüzey alanı yaklaşık 1.72 m 2‘dir.
Vucudun % 50’sini kaplayan bir yanık yüksek oranda direkt olarak ölüm sebebi olabilir. Vucudun %
30’unu aşan yanıklarda hayati tehlike vardır. Çocuklarda ve yaşlılarda bu sınır biraz daha aşağıda ve
hastanın durumuna göre % 10-15’e kadar inebilir. Küçük çocuklarda % 10’dan geniş yanık hayati
tehlike arzeder.
Yanık yüzeyinin genişliği tayini başlıca iki yöntemle yapılır. Bunlarda birincisi ve en yaygın
olarak pratikte kullanılanı “9 lar kuralı” dır. Tablo 1. Yanığın yaygınlığı ve boyutları genellikle bu
“dokuzlar Kuralı” ile belirlenir Bu pratik yaklaşımla genel olarak kısa sürede kabaca ve yaklaşık olarak
yanık alanlarının hesabı yapılır. Sadce erişkin hastalarda kullanılan bu kurala göre; baş %9, üst
ekstremitelerin her bir % 9, alt ekstremitelerin her biri % 18, ekstremiteler ve baş hariç vucut ön yüz %
18, arka yüz % 18 ve perine % 1 olarak hesaplanır. Çocuklarda baş ve boyun bölgesi tüm vucud
yüzeyinin genellikle daha büyük bölümüne sahiptir. Alt ekstremiteler ise daha az oranda vucud
yüzeyini oluşturular. Bu nedenle bu kural 14 yaşın altında uygulanamaz. Bu farklılıklar için “Lund ve
Browder” kartı veya “Berkow” kartları geliştirilmiştir. Bu kartlardan yararlanarak değişik yaş
gruplarındaki farklılıklar dikkate alınarak yanık yüzeyi daha doğru olarak hesaplanır. Tablo-2.
Daha küçük yanık alanları ile avuç içi kriteri de belirlenecektir. Hastanın avuç içi alanı vücut
yüzeyinin yaklaşık %1’ne tekabül eder.Çocuk ve yaşlılarda % 10, bunun dışındaki yaş grubunda % 15
i geçen ikinci ve üçüncü derece yanıkları olan hastalarda hipovolemik şok gelişme olasılığı çok
yüksektir. Bu değerlerin üzerine çıkan yanıkların hepsinde hemen yanık şoku tedavisi başlatılır ve
hasta hastaneye yatırılarak takip ve tedavi edilir. Yanıkların genel olarak küçük, basit yanıklar veya
büyük, ciddi yanıklar olarak ikiye ayrılmasında bir çok faktör etkilidir. Hastanede değerlendirilmesi veya
yatırılarak tedavi edilmesi gereken yanıklar genellikle ciddi yanıklar olarak değerlendirilir.
Ciddi Yanıklar (hastanede yatırılarak tedavi edilmesi gereken yanık hastalar) ;
1. Yaşı 50 nin üzerinde veya yaşı 10’un altında olan ve vucudunun % 10’u veya daha
üzerindeki II. veya III. derece yanıkları olan olgular.
2. Yaşı 10 ile 50 arasında olan, % 15-20’den geniş II. ve III. derece yanıkları olan olgular
3. İnhalasyon yanıkları ve yaralanmaları
4. Perine, genital bölge, ekstremiteler, el, yüz ve eklem yüzeyleri gibi önemli bölgeleri tutan,
estetik ve fonksiyonel açıdan tehlike doğurabilecek olan II. ve III. derece yanıklar
5. Vucut yüzeyinin % 5’ini aşan III. derece yanıklar
6. Elektrik yanıkları
7. Kimyasal yanıklar
8. Ekstremitelerde sirküler derin yanıkları olan olgular
9. Yanık öncesi sağlık durumu zaten bozuk olan yanıklı olgular
10. Yanıkla birlikte ilave yaralanması (kemik kırıkları, darp, kafa travması vs.) olan olgular
Bu katagorilerin dışında kalan yanıklar genellikle basit ya da küçük yanıklar olarak kabul edilir
ve ayaktan (hastaneye yatmadan) tedavilerini sürdürebilirler.
Tablo 1: Dokuzlar Kuralı (Sadece 15 yaş ve üstü erişkinlerde kullanılır)
Baş % 9
Gövde
Ön % 18
Arka % 18
Üst ekstremite
Her biri % 9
Alt ekstremite
her biri % 18
Tablo 2: Lund ve Browder kartı
Bölge
Baş
Boyun
Ön Gövde
Arka Gövde
Sağ Kalça
Sol Kalça
Genital bölge
Sağ Üst Kol
Sol Üst Kol
Sağ Önkol
Sol Önkol
Sağ El
Sol El
Sağ Baldır
Sol Baldır
Sağ Bacak
Sol Bacak
Sağ Ayak
Sol Ayak
TOPLAM
0-1
yaş
19
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
5,5
5,5
5
5
3,5
3,5
1-4
yaş
17
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
6,5
6,5
5
5
3,5
3,5
5-9
yaş
13
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
8
8,
5,5
5,5
3,5
3,5
10-14
yaş
11
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
8,5
8,5
6
6
3,5
3,5
15
yaş
9
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
9
9
6,5
6,5
3,5
3,5
Erişkin
II.
derece
III.
derece
Genel
Toplam
7
2
13
13
2,5
2,5
1
4
4
3
3
2,5
2,5
9,5
9,5
7
7
3,5
3,5
Yanık Yarasında Hasar ve Lokal Değişiklikler
Sıcak yaralanması epidermis ve altındaki dokularda koagulatif tipte nekroza yol açar. Nekrozun
derinliği derinin maruz kaldığı ısının yüksekliğine ve etki süresine göre belirlenir.
Dokularda sıcak yaralanması iki aşamada olur. İlki, hemen ilk anda hücre hasarı ile birlikte
oluşan sıcak yaralanmasıdır. Koagulasyon nekrozu-hücre hasarı ile olan sıcak yaralanmasıdır. İkincisi
ise ilerleyici dermal iskemi sonucu (24-48 saat içinde) oluşan hücre ölümüne bağlı geçikmiş
yaralanmadır.
Jackson tarafından tarif edilen yanık bölgesinde, başlangıçta 3 adet konsantrik zon (halka) yani
derideki hasarlı bölgede üç ayrı hasar bölgesi vardır: Koagulasyon zonu, staz zonu ve en dışta
hipertermi zonu vardır. En içteki bölge, ısı kaynağına en yakın bölgedir ve en çok hasar buradadır ve
koagulasyon nekrozu ile karakterize olup, koagulasyon (nekrotik) zonu adı verilir. Yanığın nekrotik
zonunda hücreler tahrip olmuştur ve bu nedenle koagulasyon zonu olarak isimlendirilir. Bu bölgedeki
doku yaralanma zamanında irreversibl olarak hasar görmüştür Bu santral bölgeden çevreye ve derine
gittikçe yanık hasarı azalır. Bu bölgenin hemen dışındaki bölge staz (iskemik) zonu olarak
isimlendirilir Nekrotik zonun hemen çevresindeki bu zonda orta derecede hasar vardır ve doku
perfüzyonu bozulmuş ve azalmıştır. Yaranın çevresel şartlarına bağlı olarak bu bölge ya canlı kalarak
iyileşir ya da koagulatif nekroza doğru sürüklenir. Bu bölge, iyi koşullar sağlanırsa canlı kalma
eğiliminde olan bir bölgedir ve kısmen hasar vardır. Buradaki dermal iskemi sebebiyle ilerleyici bir
yaralanma ve hasar görülür. Bu bölgedeki hücreler, dışardan ilave olumlu girişimler yapılmadığında
24-48 saat içinde progresif iskemi ile nekroze olurlar. Üçüncü ve en dıştaki bölge hiperemi zonu dur.
Yanık hasarlı bölgedeki en dıştaki son katman olan hiperemi zonu, yanığı çevreleyen inflamasyondan
dolayı vazodilatasyon ile karakterizedir. Burada minimal yaralanma vardır. Bu bölgedeki yaralanmış
hücreler ilave bir hasara maruz kalmadıkça 7-10 gün içinde iyileşirler.
Staz zonunun 24 saat sonra dermal iskeminin ilerleyici karakterine bağlı olarak nekroza
uğraması dikkatleri buraya çekmiştir. Bu zondaki patolojik değişiklikler durdurulabilirse ikinci derece
yanıkların ya da tam hasara uğramamış yanık cildin nekroze olması önlenebilir. Bu zonu kurtarmak
için bir çok farmakolojik ajan araştırılmıştır ve bir çoğu halen denenmektedir.
Tablo 3: Yanıkta Lokal hasar zonları
Hiperemi Zonu
İskemi zonu (Staz zonu)
Koagulasyon Zonu
Yanık şoku ve Patogenezi
Yirmi saniye süre ile 51-60 derecelik ısının meydana getirdiği minor termal yaralanmayıda
kapsayan travma inflamatuar bir reaksiyona sebeb olur. Yanık bölgesinde yaralanmaya ilk cevap
olarak gelişen vazodilatasyonla birlikte inflamatuar reaksiyon gelişir. Geniş yanıklarda hem yanık
bölgeden hem de diğer dokulardan sistemik yoğun bir inflamatuar mediyatör salınımı olur. Bu
mediyatörler vazokonstrüksiyon ve sonrasında vazodilatasyon yaparlar. Kapiller permeabilite artar,
damar dışına çıkan plazma hücreler arası mesafede birikerek hem yanık bölgesinde lokal hem de
uzak organ ve dokularda sistemik olarak ödem gelişir. Küçük boyutlu yanıklarda maksimum ödem 812 saatte gelişirken, büyük yanıklarda maksimum ödem 12-24 saatte gelişir. Sistemik ödem genellikle
% 25’i aşan yanıklarda oluşur. Permeabilite artışına neden olan maddeler mediyatör olarak
isimlendirilir ve başlıcaları vazoaktif aminler, komplemanlar, prostoglandinler, katekolaminler ve
lökotrienler’dir. Yanıkla birlikte hücresel değişikliklerde olur. Hem yanık olan hem de yanık olmayan
dokularda hücre membranında geçirgenlik azalması olur. Yetersiz perfüzyon etkisine bağlı olarak
Sodyum pompası bozulur. Hücre içine fazla Na birikimi ile fonksiyonel Na açığı oluşur, hücre içinde Na
artışı olur ve hücreler şişer. Hücre membran potansiyeli azalmaya devam eder ve resüstasyon bu
dönemde başlatılmaz ise hücre ölümü gerçekleşir.
Yanıktan sonra gelişen yanık şoku hipovolemik tipte bir şoktur. Şoka yol açan hacim kaybı yani
damardan dışarı çıkan hacim tam kan olmayıp kanın sadece plazma bölümüdür. Ödem sonucu
dolaşımdan kaybolan sıvıya bağlı olarak hipovolemi ve buna ait semptom ve bulgularla şok gelişmeye
devam eder. Hemokonsantrasyonla birlikte kan vizkositesi artar, kan akımı yavaşlar ve myokard
hipoksisine sonucu kalp atım hacmi azalır, tüm dokularda perfüzyon yetersizliği olur. Hipovolemi ile
birlikte böbrek kan akımı ve idrar miktarı azalır. Hipovolemi ve kan akımı yavaşlaması dokularda
iskemiye sebeb olur. Bu oluşan iskemi sonucu tekrar bir çok mediyatörün ortama salgılandığı, serbest
oksijen radikallerinin geliştiği ve bölgede nötrofil infitrasyonunun arttığı gösterilmiştir. Yanık bölgedeki
ve diğer aktif nötrofillerden de toksik oksijen radikalleri ortama salınmaktadır. Yanıkta lokal iskemi
sonucu oluşan oksijen radikallerinin lokal doku hasarına katkıda bulunduğu gibi yanık şokunun
gelişmesine ve uzak organ hasarına da etkili olduğu gösterilmiştir. Tüm vucuttaki mikrovasküler
permeabilite artışı dokulardaki oksijen diffüzyonunu bozar. Yaygın mikrotrombüsler vazoregülatuar
mekanizmayı aksatarak kan akımı düzenini bozar. Oksijenli kan kapiller yatağa ulaşamaz ve böylece
oksijen dağılımı bozularak hipoksi gelişir. Hipoksik hücre hasarı organ disfonksiyonuna yol açar
Yanıkta Klinik olarak görülen Şok belirtilerini şöyle sıralayabiliriz:
rengin kül gibi soluk bir hal alması,
yanık olmayan bölgelerde derinin nemli ve soğuk olması
yine yanık olmayan bölgelerde yüzeyel venlerin kollapsı
kapiller dolmada bozulma
hızlı nabız sayısı
hızlı ve yüzeyel solunum
hipotansiyon
gittikçe artan hava açlığı
idrar miktarında azalma
Yanıkta İmmun sistem değişiklikleri
Immun sistemdeki depresyon inflamatuar cevapta, humoral faktörlerin üretiminde ve hücresel
immunitedeki fonksiyonel bozukluklarla kendini gösterir.
Termal yaralanma immun cevabın baskılanmasına sebeb olur ve immunolojik değişiklikler
sonucu hastanın survisi önemli ölçüde değişebilir ve hasta septik komplikasyonlardan ölebilir. Bu
hastalarda yeterli immun cevap olmazsa verilen antibiyotikler infeksiyonu ortadan kaldıramaz.
Immunglobulinlerin salgılanmasında azalma, spesifik antikorların yapımında azalma ile birlikte
opsonik komponentlerin sentezi azalır. Lenfopeni, polimorfonükleer hücrelerin kemotaksis, fagositoz,
oksijenasyon aktivitesi ve bakterisidal kapasitelerinde azalma olur. Yine monositlerde fagositoz kaybı
ile birlikte migrasyon kabiliyetlerinde kayıp ve hücresel immun sistemde supresyon olduğu çeşitli
şekillerde gösterilmiştir.
Dış Örtü: Sıcak yaralanması, cildi yani ilk savunma hattını bozar ve mikrobik invazyona yol
açar. İnhalasyon yanıklarında yani solunum yollarının yanıklarında farenks, nazal ve trakeal mukozada
aşırı hasar oluşabilir. Koagule olmuş cilt ve biriken eksudasyonlar mikroorganizmalar için iyi bir
ortamdır. Böylece eskar dokusu enfeksiyonun avasküler bir rezervuarıdır. Bu bölgeye sistemik
antibiyotikler ulaşamaz. Buna ilaveten fekal floranın dolaşan kana ve sistemik yapılara girişini
engelleyen intestinal mukozada patolojik değişiklikler olur. Hem cildin hem de intestinal rezervuarların
patojenite kazanması yanık sepsisinde çok önemlidir. Termal yaralanmaya maruz kalan canlı hem
eksojen hem de endojen enfeksiyona açık durumdadır.
Non-spesifik sistem: Yaralanmış dokudaki hücrelerden veya mononükleer kan hücrelerinden
prostoglandin, serotonin, hyaluronidaz, tromboksanaz ve lökotrienler gibi araşidonik asit
metabolizmasını ürünlerini ihtiva eden kimyasal mediatörler açığa çıkar.
Bu cevaba aracılık eden lökotrienler lokal vazodilatasyona, kapiller permeabilite artışına, PMN
lökosit ve monositlerin kemotaksisine sebeb olurlar. Daha ciddi yanıklarda karakteristik değişiklikler
olur. Venöz staz ve mikrovasküler trombozis oluşur. Endotelyal hücreler şişer. Kan akımı hücrelerin
tabakalar halinde çökmesiyle değişir. Daha sonra canlı dokulara oksijen iletiminde bozulma olur.
Kandaki makrofaj ve nötrofillerin fagositik aktivitesi azalır. Nötrofillerin intrasellüler öldürme gücü
bozulur.
Humoral İmmunite: Yanıktan sonra immunglobin kinetiklerinde bir çok değişiklik olur. Bunlar
muhtemelen hastanın infeksiyonlara direnç kabiliyeti ile ilişkilidir. Artmış katabolizma ve kapiller kaçak,
sirküle eden IgG, IgA ve IgM’nin azalmasına yol açar. Daha büyük moleküller kaçaktan daha az
etkilenir. Bununla beraber büyük yanıklardan sonra 4. güne kadar uzayan zamanda, bu maddelerin
konsantrasyonlarında geçici bir düşüş görülür. In vivo olarak spesifik antikorlarıüretme yeteneği
azalmıştır. IgG deki düşüş opsonik aktivitedeki bozulma ile ilişkilidir.
Gram + ve - organizmalar için en önemli opsonik antikor olan IgG nin termal yaralanmadan
sonraki azalışı septik komplikasyonlarla prognostik olarak ilişkilidir.
Hücresel İmmunite: Yanıkta hücresel immun cevap azalır. Allogreft sürvisi uzar. Tümör
hücrelerine ve antijenlere cevap azalmıştır. Yardımcı T hücre aktivitesini azaltır. Bu değişiklikler
sonucu OKT4’ün OKT8’e oranında aşağıya doğru bir düşüş vardır. Bu düşüş direkt olarak antijenlere
karşı bozulmuş cevap ile ilişkilidir. Ciddi bir yanıktan sonra yardımcı-T hücrelerinin fonksiyonları
deprese olur ve bu durum interlökin-2 ve interferon-gama sitokinlerine dayalı yardımcı-T 1 (TH1)
cevabının yardımcı-T 2 cevabına doğru polarizasyonu ile birliktedir. Yanık boyutu ile ilişkili olarak
yanıkta sitotoksik T-lenfosit aktivitesi bozulur, böylece başta mantar ve virusler olmak üzere
infeksiyonlara karşı risk artar.
Yanıkta immun reaktiviteyi etkileyen diğer faktörler: Ciddi yanıklarda immun reaktivite
tekrarlanan cerrahi işlemler, multipl kan transfüzyonları ve genel anestezi ile daha karmaşık bir hal alır.
İlaveten yanık sonrası negatif nitrojen balansı ile ilişkili olan hiperkatabolik durum diğer vucut hücreleri
gibi immun sistem hücrelerini de etkiler. Immunsupresif özellikli bazı antibiyotik ve topik ajanların
kullanımı daha az öneme sahiptir. Yanık eskar dokusunun canlı organizma üzerinde bulunduğu
sürece immunsüpresif etkisini sürdürdüğü ve eskar dokusu ekstrelerinin immundepresyona sebeb
olduğu gösterilmiştir.
KLİNİK YAKLAŞIM ve TEDAVİ
Yanık hastanın olay yerinde değerlendirmesi ilk (primer) ve yeniden (sekonder)
değerlendirme olarak iki aşamada yapılır. Primer değerlendirmede hızlı ve sistematik bir yaklaşımla
hayatı tehdit eden durumlar belirlenir. Bu aşamada ilk girişimler, acil müdahale ve ilk yardım işlemleri
yapılır. Yanıklı hastanın ilk tedavisi diğer travmalı hastalarda olduğu gibidir. Dikkatler sırasıyla hava
yolu, solunum, dolaşım ve boyun vertebralarının immobizasyonuna çevrilir. İkinci aşamada daha
ayrıntılı tepeden tırnağa yapılan değerlendirmedir. Daha sonra transportu gerçekleştirilir ve şok
tedavisinin ardından idame tedavisi ve yara tedavisi sürüdürülür.
1- ACİL MÜDAHALE
Her tür yaralanma ya da hastalıkta olduğu gibi yanık yaralanmasında da erken girişimlerin ve
tedavinin önemi çok fazladır. Yanık yaralanmasından hemen sonra hastada dengelerin bozulmadığını
görmekle birlikte bunların kısa bir süre sonra aşama aşama ortaya çıkacağı bir gerçektir.
Yanık yaralanmalarında diğer tüm yaralanmalarda olduğu gibi ilk yaklaşım hemen hemen
aynıdır. Erken dönemde hastanın hayati fonksiyonları değerlendirilir ve desteklenir.
Her hangi bir girişime başlamadan önce hasta yangın bölgesinden çıkartılmalı ve yanma olayı
sonlandırılmalı, alevler söndürülmelidir. Hastanın yangından kurtarılması esnasında kurtarıcıların
yanmamasına özel dikkat gösterilmelidir. Kurtarmada görevli kişilerin bu işlemler sırasında eldiven,
maske, takke ve gözlerine koruyucu gözlük giymesi gerekir. Hastaların üzerinden yanan giysiler
söndürülerek çıkartılmalıdır. Hastanın üzerindeki bilezik, yüzük diğer kolye gibi takılar ve eğer varsa
belindeki kemer çıkartılmalıdır. Bu metal cisimler hala sıcak olabilir ve yakmaya devam eder, ayrıca
sirküler olan bu cisimler gelişen ödemle birlikte adeta turnike gibi dokuları sıkabilirler.
Kimyasal yanıklarda yine derhal giysiler çıkartılmalı, eğer kimyasal madde toz halinde ise ilk
önce fırça ile fırçalanmalı daha sonra bol su ile yıkanmalıdır. Su ile irrigasyon hastaneye gelene ve
yara pansumanı yapılana kadar devam etmeli ve genellikle nötralize edici ajanlar kullanılmamalıdır.
Aksi taktirde tekrar ısı ortaya çıkar ve cilde tekrar zarar verilebilir. Kurtarma ekibindeki elemanlarda bu
kimyasal ajanlarla temas etmemeye ve kendilerini ve gözlerini korumaya dikkat etmelidirler.
Elektrik çarpması sonucu yaralanan kişiyi kurtarmaya başlamadan önce elektrik bağlantısı
kesilmelidir. Daha sonra yaralı kurtarılmalıdır.
2- İLK YARDIM VE İLK DEĞERLENDİRME
(Hava yolu– Solunum - Dolaşım)
Her türlü travma, yaralanma ve acil durumda olduğu gibi her yanıklı hastada yapılacak ilk iş
yeterli hava yolu açıklığı ve solunumun sağlanmasıdır. Bu durum inhalasyon yanığı ya da göğüs,
boyun ve yüz yanıkları olan hastalarda en sık rastlanan problemdir. Solunum problemi olan hastalar
derhal ayırt edilmeli, özellikle inhalasyon yanığı olanlarına erken müdahale edilerek mortalite oranı
düşürülmelidir. Yetersiz hava yolu ve soluma durumlarında hemen afet bölgesinde veya buradan
sonraki her hangi bir yerde entübasyon ve ventilasyon gerekebilir.
Yanan materyallerden çıkan duman ve ısınmış gazlar solunum yollarına zarar verebilir. Üst
hava yollarına direkt sıcak etkisi ödeme yol açabilir ve bu da hava yolunu tıkayabilir. Hastanın göğsü
giysileri çıkarılarak soyulmalı açılmalı ve ventilasyonu izlenmelidir.
Eğer yaralı bir patlama ya da sarsıntılı bir olayda yanmışsa veya yangından kaçarken yüksekten
atlamışsa hastada spinal yaralanma olabilir. Uygun bir servikal vertebra koruyucusu takılmalı ve
durum değerlendirilene kadar boyun immobilize edilmelidir. Ilave yaralanmalardan (darp, tarfik kazası
veya yüksekten düşme gibi) iskelet sistemine ait kırıklar varsa bunlara yönelik tedbirler alınır.
Yapılacak işlemler kısaca sırasıyla şöyledir:
1- Solunum yolunun açık tutulması
2- Solunum distresinin çözülmesi
3- Oksijen vermek
45678910111213-
Güvenilir 1 veya 2 damar yolu açmak
Ağrı kesici ve sedatif vermek
Üriner kateterizasyon yapmak
Nazogastrik sonda koyarak dekompresyon sağlamak
Temiz bir çarşafa sararak transportunu sağlamak
Yanma zamanı ve etkenini öğrenerek kayıt etmek
Ilave yaralanmalar varsa bunların ilk müdahelesi
Çeşitli testler için kan almak
CVP ölçmek için kateter yerleştirmek
Tetanos profilaksisi yapmak
Bunlardan mümkün olanları mutlaka yanık olay bölgesinde veya nakil sırasında yapmak gerekir.
Yapılamayanlarda ulaştırılan ilk merkezde yapılır.
Yanıklı hastada solunum problemleri çeşitli nedenlerle olabilir. En sık karşılaşılan neden larinks
ödemi olmakla birlikte bunun haricinde çeşitli nedenlerle solunum distresi gelişebilir. Eşlik eden çene
yüz yaralanmaları, ağızdaki yabancı cisimlerin sebeb olduğu solunum yolu obstrüksiyonları olabilir.
Yanıkta solunum distresine yol açabilecek nedenleri kısaca şöyle sıralayabiliriz:
1234-
inhalasyon yanığı
toksik gaz inhalasyonu
baş-boyun bölgesi yanıkları
göğüs duvarını sirküler çevreleyen derin yanık
Inhalasyon yanığı: solunum yollarının yanığıdır. Sıcak havanın ve yangında ortaya çıkan
kimyasal atıkların inhalasyonu sonucu solunum yolu epitel örtüsü ve mukozalarının yaralanması ile
oluşur. Sıklıkla solunum yollarında ödeme yol açtığından başlangıçta solunum yollarında darlığa ve
hava geçişinde azalmaya neden olur. Yanık daha aşağılara yani akciğere ulaştığında ise oluşan
interstisyel ve alveolar ödem kanın gaz alış verişini bozar.
Ortamdaki toksik gazların uzun süre solunmasıda solunum yollarında reaksiyonel tablolara yol
açabilir. Böyle durumlarda yapılması gereken işlemler kısaca:
* Larinks ödemi varsa :
entübasyon / trakeotomi uygulanır
* CO zehirlenmesi olmuşsa :
% 100 oksijen inhalasyonu yaptırılır
* Bronko spazm gelişmişse :
IV bronkodilatatör verilir
* Karbon balgamı oluşmuşsa:
aspirasyon yapılır
* Toraks duvarının sirküler yanık sonucu toraks sıkışması varsa, toraks duvarının yeterince
ekspansiyonuna izin verecek şekilde eskarotomi yapılır.
Tüm yanıklı hastalara aşikâr solunum distres problemleri olmasa dahi her zaman % 100 oksijen
verilmelidir. İlerleyici bir hırıltı hava yolu obstrüksiyonunun erken belirtisidir. Ödeme bağlı üst solunum
yolu obstrüksiyonu yaralanmayı takiben hızla gelişebilir, bu nedenle hastanın solunumu devamlı olarak
kontrol edilmeli hava yolu kontrolü ve ventilasyon ihtiyacı değerlendirilmelidir.
Bu bölgede oluşan ödem anatomiyi bozmadan önce endotrakeal entübasyon yapılmalıdır.
Şuuru kapalı, akut respiratuar distresli veya baş boyun yanığı olan hastalarda endotrakeal entübasyon
gereklidir. Entübe edilen hastalara ventilasyonla verilen oksijenin nemlendirilmiş oksijen olması
gerekir.
Hava yolu uygun hale getirildikten sonra solunumda yeterli ekspansiyon olup olmadığı kontrol
edilmelidir. Göğüs çevresindeki sirküler yanıklar solunumu ve göğüs hareketlerini sınırlayabilir. Baş
boyun yanıklarında gelişen ödem hava yolu tıkanmasına yol açabilir.
Yanıklı hastada kan basıncını tansiyon aleti ile ölçerek yapılacak bir takip doğru bir
monitorizasyon olmaz. Özellikle ekstremitesi yanık hastalarda kan basıncını doğru olarak algılamak
zordur. Nabız takibi sıvı replasmanını değerlendirmek için daha uygundur.
3- YENİDEN DEĞERLENDİRME
İlk değerlendirme ve acil müdehaleleri tamamladıktan sonra tepeden tırnağa hasta tekrar
değerlendirilmelidir. Yanık yaralarının ötesinde hastada diğer travmaların olup olmadığı
araştırılmalıdır. Hayatı tehdit eden başka bir yaralanma ya da hasar olmadığı müddetçe hasta
herhangi bir yere gönderilmeden önce mutlaka ikinci bir yeniden değerlendirme yapılmalı, servikal
boyunluk, sırt tespiti ve atel gibi önlemler uygulanmalıdır. Bu yeniden değerlendirmede hastanın daha
önceden mevcut tıbbi problemleri dinlenmeli, kullandığı ilaçlar ve varsa alerjileri ve asıl önemlisi
yaralanma mekanizması öğrenilmelidir.
Transport edilecek hastanın İV kanülü takılamayıp sıvı verilemediği durumlarda asla transportu
geçiktirilmemelidir. Yanıklı hastalarda ilk 60 dakika içinde eğer hasta acil bir üniteye
eriştirilebilinecekse IV sıvı başlanması şart değildir. Böyle bir zaman dilimi içinde IV sıvı
başlanmaksızın hasta hastaneye sevk edilip hemen gönderilebilir. Eğer IV yol açılmışsa hastaya
Laktatlı Ringer sıvı verilmeli ve hızı erişkinlerde 500 ml / saat, çocuklarda 250 ml / saat şeklinde
olmalıdır. Beş yaşın altındaki çocuklarda IV sıvı tedavisine hemen başlanması önerilmez.
Yanık yarasının hastane öncesi dönemde bakımı oldukça basittir. Sadece yaranın temiz
tutulmasına gayret gösterilir ve yara temiz bir pansuman ya da örtü ile kapatılır. Bundan sonra ağrı
kesici ya da sedatif verilebilir. Bunlar verilecekse sadece IV yolla ve küçük dozlarda verilebilir. Adale içi
veya deri altı yolu asla kullanılmamalıdır. Afet bölgesinde ilk müdahalede yaraya topik olarak
antibakteriyel pomad ya da krem kullanılmaz.
Transport sırasında hastanın ısı kaybetmesini önlemek için hasta battaniyeye sarılmalıdır.
Hastanın hayatını tehdit eden bir öncelik olmadıkça hastayı kontrolsuz bir şekilde acele ile hastaneye
sevk etmek göndermek doğru değildir.
4- YANIK YARASININ DEĞERLENDİRİLMESİ
İlk ve ikincil genel değerlendirme yapıldıktan ve resüstasyon işlemleri başlatıldıktan sonra
dikkatli bir yara muayenesi yapılmalıdır. Eğer yeterince zaman ve olanak varsa yanık yarasına soğuk
su ile soğutma uygulanır. Ekstremiteler soğuk suda tutulurak soğutma uygulanır. Vucudun muhtelif
yerlerine soğuk suda ıslatılmış kompreslerle soğutma yapılabilir. Geniş yanıklarda soğutma hipotermi
tehlikesi nedeniyle yapılmaz. Geniş olmayan yanıklarda yapılacak bu soğutmanın yanıktan sonraki ilk
30 dakika içinde yapılması şarttır. Tüm yanık yarası fazla tahriş etmeden yıkanır, sıyrılmış bül artıkları
debride edilir. Patlamamış ve kontamine olmamış büller ve avuç içi, ayak tabanı gibi derin yapılardaki
büller debride edilmekten ziyade aspire edilirler. Böylece hastanın acı çekmesi azalır ve daha fazla
rahat eder.
Hastanın üzerindeki giysiler çıkarılıp soyulduktan sonra yanık yarası değerlendirmesi (genişlik
ve derinlik) yapılır ve başlangıçta steril veya temiz bir örtü ile örtülür. Bu amaçla mutfak strech-film’i
kullanılarak yaralar sarılıp örtülebilir. Daha sonra zorda kalmamak ve pansumanı tekrar açıp
kapamamak için bu pansumandan önce yanık lokalizasyonu, genişliği ve derinliği hakkında düzgün
kayıt tutmak gereklidir. Eskarotomi ve diğer işlemler hasta hastaneye yatana kadar ertelenebilir.
Yanığın boyutlarını ve derinliğini değerlendirmek hastanın prognozu, yaralanmanın ciddiyeti ve
hastanın transferi ile ilgili verileri ortaya koyar.
5- SIVI RESÜSTASYON TEDAVİSİ
Sıvı tedavisi erken dönemde başlatılmalıdır. İlk 24 saat içinde başlatılacak tedavi çok önemlidir.
Parkland formülüne göre 2 ve 3.derece yanık alanlar için
4 X Yanık % X kg şeklinde verilecek Laktatlı Ringer solüsyonun hacmi belirlenir .
Aşağıdaki kriterlere sahip hastalarda şok tedavisi sıvı replasmanı başlatılmalıdır
1. Yaşı 50 nin üzerinde veya 10’un altında olan ve vucudunun % 10’u veya daha üzerindeki II.
veya III. derece yanıkları olan olgular.
2. Yaşı 10 ile 50 arasında olan , % 15-20’den geniş II. ve III. derece yanıkları olan olgular
3. İnhalasyon yanıkları ve yaralanmaları
Daha küçük boyutlu yanıklarda ağız yoluyla sıvı replasmanı yapılabilir. İlk 24 saat içinde kolloid
verilmez.
Tüm büyük yanıklarda, inhalasyon yanığı olanlarda ve ilave yaralanması olan yanık hastalarda
mutlaka damar yolu açılarak sıvı verilmelidir. İlk olarak üst ekstremiteden damar yolu açılmalıdır. Eğer
mümkünse yanık olmayan bölgelerden ve en az 2 adet damar yolu açılmalı ve kalın kateterler
kullanılmalıdır.
Hesaplanan miktarın yarısı ilk 8 saatlik periodda verilir. Geri kalan miktar 16 saatlik periodda
verilir.
Tüm yanık formülleri sadece kabaca verilecek sıvı miktarını ve hızını belirler. Fizyolojik tolerans
ve verilen sıvıya cevap daha önemlidir. İnhalasyon yanıkları, elektrik yanıkları, ilave yaralanmalarda ve
geçikmiş resüstasyonda genellikle ilaveten sıvı ihtiyacı olur. Formülde hesaplanan sıvı vücutta organ
perfüzyonu için vital önemi olan miktarın alt sınırını sağlar. Tedavi sırasında bu süreç takip edilerek
daha az veya daha fazla sıvı ihtiyacı duruma göre ayarlanır. Yetersiz sıvı resüstasyonu böbreklerde ve
mezenter damarlarda perfüzyonu düşürürken fazla verilen sıvı istenmeyen yan etkilere, pulmoner ve
serebral ödeme yol açabilir.
Hesaplanan tüm sıvılar ve veriliş hızı 0,5-1 ml / kg / saat idrar çıkacak şekilde ayarlanmalıdır.
Sıvı replasmanın dengeli olup olmadığını gösteren en güvenilir bulgulardan biri idrar çıkışıdır. Vucudun
kabul edilebilir su dengesinde idrar çıkışı erişkin bir insanda saatte 30 ml veya üzerinde olmalıdır.
Çocuklarda bu miktar 1 ml/kg/saat şeklindedir. Adale hasarı olan hastalarda bu değerler daha da
arttırılmalı, yaşlı hastalarda ise azaltılmalıdır. Çünkü yaşlılıkta normal olarak nefronların azalmasına
bağlı olarak glomerular filtrat hızı azalır. Erken resüstasyon döneminde diüretikler verilmez. Yüksek
voltaj yaralanması olan veya “crush” yaralanması olan hastalarda idrarda myoglobin ve hemoglobin
miktarı artar ve bu da renal tubüler tıkanma riskini arttırır. Verilen sıvıya idrarı alkalileştirmek için
sodyum bikarbonat eklenmelidir. İdrarda bu pigmentler görüldüğü müddetçe idrar çıkışı 1-2 ml/kg/saat
hızında tutulmalıdır. Bu pigmentlerin idrarla temizlenmesine yardım etmek için mannitol gibi osmotik
diüretikler tedaviye eklenebilir.
Formüle sıkı sıkıya bağlı kalmaksızın vital bulgular takip edilerek ayarlama yapılır. Şu değerler
resüstasyonun iyi olduğuna işaret eder.
-
Şuurun açık olması,
nabzın 120’nin altında olması,
Htc’nin 60’ın altında olması,
İdrar atımı erişkinde 30-50 ml/saat, çocukta 1 ml/kg/saat
Santral venöz basıncın 8-12 cm su sütunu olması
İlk 24 saatlik tedavi sürecinden sonra yukarıdaki prensiplere uygun olarak hastanın laboratuar
ve klinik verilerine göre parenteral tedavisi sürdürülür. Bu dönemde oral beslenmeye de geçilir.
Hastanın aldığı ve çıkarttığı sıvı dengesi kurulur.
6- ERKEN DÖNEMDE DİĞER İLAVE DEĞERLENDİRME VE TEDAVİLER
Dört ekstremiteden de nabız varlığı bakılmalı, özellikle sirküler yanığı olan ekstremiteler daha
dikkatli takip edilmelidir. Nabız takibi doppler ultrason ile de yapılabilir. Eğer nabız alınamıyorsa kısa
sürede eskarotomi yapılmalıdır. Eğer göğüs çevresinde sirküler derin yanık varsa göğüs duvarını
sıkışıklığını açmak ve ventilasyonu düzeltmek için eskarotomi gerekir. Eskarotomi işlemi hasta
yatağında da elektrokoter kullanılarak yapılabilir. İntravenöz anestezi kullanılabilir. Genellikle çeşitli
yönlerde yapılabilirse de “mid-aksiyel” yapılması önerilir. Tam eskar kalınlığınca kesilir ve derialtı
dokusu kesilmez. Kollar kalp seviyesi üzerine kaldırılarak yükseltilmedir. Nabız takibi en az 48 saat
sürdürülmelidir.
Akut mide dialatasyonu ve gastrik ileus problemini çözmek için mideyi dekomprese etmek ve
bunun içinde tüm geniş yanıklı hastalara nazogastrik tüp konmalıdır. Ayrıca tüm yanıklı hastalar
transfer edilecekleri merkeze erişmeden önce ağızdan her hangi bir şey almamalıdırlar. Hasta mutlaka
kuru ve sıcak tutulmalıdır. Travmatize hastalarda hipotermi çok tehlikelidir, bundan kaçınılmalı ve ısı
kaybını azaltmak için battaniyeler kullanılmalıdır. Geniş yanıklarda ıslak pansumandan özellikle
kaçınmak gerekir.
Yanıklı hastanın ağrısı yaralarının ciddiyeti ile orantılıdır. Asla subkutan ya da adale içinden ağrı
için ilaç verilmemelidir. Ciddi ağrı için 1-4 mg morfin her 2-4 saatte bir intravenöz olarak verilebilir.
Yaranın ve hastanın daha önceki immunizasyon durumuna göre tetanoz immunprofilaksisi
yapılır. Yanık genişliği % 10 veya daha fazla olan tüm hastalara 0.5 ml toksoid aşı yapılmalıdır. Geniş
yanıklı ve yarası kontamine olgularda, eğer daha önceden immunprofilaksi yoksa veya anamnez
güvenilir değilse veya son aşı son 10 yıldan önce yapılmışsa ayrıca 250 ünite tetanoz immunglobulini
verilmelidir.
7- YANIK YARASINA İLK TEDAVİ ve GİRİŞİMLER
Yara temizlendikten sonra yanık derinliği hakkında bir tespit yapılır. Tam kalınlıkta olmayan
yanıklar yani kısmi kalınlıkta yanıklar belli bir zamanda kendiliğinden iyileşirler. I. derece yanıklar 4-7
günde, II. derece yanıklar ise 2-4 haftada iyileşirler. Bu iyileşme dönemi içinde yanık yarası uygun
şekilde kapatılarak yara dış ortamdan korunur. Yani yara uygun materyallerle kapanarak kendiliğinden
iyileşmesi için uygun zemin ve zaman hazırlanır. Yüzeyel yanıklarda yanık yarasını kalıcı bir
pansumanla erken dönemde kapatmak en uygun yöntemlerden biridir. Eğer yanık alanı küçükse,
hasta güvenilir ve ev yaşamı ve çevresi uygunsa hasta evine taburcu edilerek gönderilebilir ve yanık
derinliği tam belirlenene ya da aşikar olana kadar hasta ayaktan tedavi olabilir. Eğer bu şekilde takip
edilecekse, hasta haftada en az 2 defa görülmeli, bu arada hasta eğitimi, infeksiyon belirtilerinin
tanınması, hijyen kurallarına uyulması ve beslenme desteği dikkate alınmalıdır. İkinci yada üçüncü
derece yanıklarda analjezik, lokal topik antibiyotikli krem uygulaması ve tetanoz immunprofilaksisi
yapılır. Erken dönemde bebek ve küçük çocukların haşlanma yanıklarında derinlik değerlendirmesinde
karar vermek zordur. Yaşlı hastalarda yanığın derinliğini belirlemek erişkin ve çocuklardan daha uzun
zaman alır.
Yanık hastanın yara bakımı, hastanın genel durumu ve hayati fonksiyonlarını kontrol altına alma
işlemleri tamamlanana kadar ertelenir ya da üzerine önemle etkin olarak gidilmez. Yara başlangıçta
serum fizyolojikle yıkanır ve temizlenir. Eğer yara kirli ise hafif bir sabunla da yıkama yapılabilir.
Antiseptik maddelerin kullanılmasına gerek yoktur. Yaraya her hangi bir girişim yapılmadan önce
hastaya ağrı kesici verilmesi hastayı rahatlatır. Yaradan yabancı cisimlerin çıkarılması, giysilerin
uzaklaştırılması başlangıçta yapılır. Yanık bölge kirli, kontamine ve infekte değil ise büller
patlamamışsa genellikle sadece içinde toplanan mayi bir enjektör yardımı ile boşaltılır ve bül zarının
alttaki zemin üzerine yapışması sağlanır. Böylece yanık yarası biyolojik örtü ile kapatılmış olur. Yanık
bölge kirli, kontamine infekte ve transport veya hastayı soyma sırasında büller patlamış ve sıyrılmışsa
bül artıkları debride edilir. İlk değerlendirmeyi yapmak amacı ile yanıkla gelen hastanın yanık yaraları
temizlenmeli, ölü dokular ve patlamış büller debride edilmelidir.
Üçüncü derece yanıklarda ilk başlangıçta her hangi bir lokal girişim yapılmaz. Sadece sirküler
üçüncü derece veya derin ikinci derece yanıklarda yanık eskarı sirküler band oluşturmuşsa uygun
bölgelerde eskarotomi yapılarak eskarın alttaki dokular üzerinde oluşturduğu bası kaldırılır. Tüm yanık
yaralarına soğutma ve gerekli ise eskarotomi uygulanmalıdır. Bundan sonraki aşamada yanık
derinliğine göre çeşitli işlemler yapılır. Yanıktan bir kaç gün sonra eksizyon ve greftleme yapılır.
Hastanın genel durumu ve hayati fonksiyonlarını kontrol altına alma işlemleri tamamlanana kadar
ertelenir ya da üzerine önemle etkin olarak gidilmez.
Burada üç girişim ayrıcalık taşır, bunlar; yanık yarasının
yıkanması,
soğutulması
eskar dokusuna eskarotomi işlemlerinin yapılmasıdır.
Kimyasal yanıklar, radyasyon yanıkları, fosfor yanıkları gibi yanıklarda hemen erken dönemde
yanık yarası bolca su ile yıkanmalıdır. Eğer çeşitli asit tuzları ile yanık olmuşsa bunlar ilk önce
fırçalanır ve daha sonra bolca su ile yıkanır. Başlangıçta fırçalanmadan su dökülürse tuzlar su ile
birleşerek sıvı asitler oluşarak daha geniş alanlarda kimyasal yanık gelişebilir.
Yanık yarasının soğutulması ise, yanmış cildin soğuk uygulama ile ilk 30 içinde soğutulmasıdır.
Ekstremite yanıklarında ekstremitenin akan soğuk çeşme suyuna 10-15 dakika süre ile tutulması ile
olabileceği gibi, soğuk suda ıslatılmış kompreslerle de bu soğutma yapılabilir. Vucudun geniş
alanlarını tutan yanıklar için asla hasta duşa sokulmaz ya da geniş alanlara soğuk uygulaması
yapılmaz. Soğutma sadece yanık bölgesine uygulanmalıdır. Aksi taktirde tüm vucudun soğutulması
hastada hipotermiye neden olur. Soğutmada yine asla buz ya da buzlu su kullanılmaz. Buz
uygulayarak soğutma yapılmamalıdır Eğer kullanılırsa yanık yarasına ilaveten soğuk yaralanmasına
neden olunur ve daha fazla hasara yol açabilir. Soğutmanın bir başka yararıda ağrıyı azaltmasıdır.
İlk 30 dakikada yapılan soğutma ile
-
yanık bölgesine lökositlerin yapışması azalır
tromboksan yapımı ve buna bağlı mikrotrombüslerin oluşumu azalır
proteinlerin denaturasyonu azalır
histaminin salgılanması baskılanarak gelişecek ödem miktarı azalır
Yanık nekrozu ve derinliği azalır
Yanık yarasına perfüzyon artar
Yara iyileşme olayları daha erken başlar
Sadece sirküler üçüncü derece veya derin ikinci derece yanıklarda yanık eskarı sirküler band
oluşturmuşsa uygun bölgelerde eskarotomi yapılarak eskarın alttaki dokular üzerinde oluşturduğu bası
kaldırılır.
8- YANIK YARASI TEDAVİSİ ve KAPATILMASI
Yanık yarası tedavisi yanığın derinliğine göre planlanır ve sürdürülür. Yanık yarası küçük ya da
geniş olamayan yanıklı hastaların tedavisi genellikle ayaktan sürdürülür.
Yanık yarasına yapılan pansumanlar eskiden bu yana açık ya da kapalı pansuman olarak iki
grupta toplanırdı. İkinci dünya savaşından sonra oldukça popüler olan ancak günümüzde
popüleritesini kaybeden açık pansuman yöntemi artık hemen hemen küçük yanıklar hariç pek
kullanılmamaktadır.
Yanık yarasının Açık pansuman tedavisi
Yanık yarasında büller debride edildikten sonra yüzeye Povidon Iyot % 10, Rifampisin ampül,
Gümüş Nitrat % 10 gibi solusyonlar sürülerek kurutulur. Kuru ve kalın kabuk oluşturulduktan sonra
yara sadece takip edilerek açık bırakılır. Bu sırada kabuk üzerine çarşaf battaniye gibi örtülerin yapışıp
değmesini önlemek amacı ile hastalar kafeslerle korunur. Bir müddet sonra yara epitelize oldukça
kabuk yavaş yavaş kalkmaya başlar. Yanık yarasının açık bırakılarak tedavisi bir çok riskleri ve
komplikasyonlarıda beraberinde getirir. Yarada kuruma ve ayrılmalara sebeb olabilir. Sadece birinci
derece yanıklar veya yüzeyel ikinci derece küçük yüzey alanı olan yanıklar açık bırakılabilir.
Pansumanın tutturulması zor olan yüz, boyun ya da eldeki küçük yanık yaraları tedavi amacı ile
kullanılan krem ya da solusyonlar sürüldükten sonra açık bırakılabilir.
Yanık yarasının kapalı pansuman tedavisi
Prensip olarak tüm yanık yaraları kapalı olarak tedavi edilmelidir. Antibiyotikli ya da yağlı
kremler uygulandıktan sonra yara gazlı bez veya petlerle sarılarak kapatılmalıdır. Yanık yarası
pansuman ve tedavisi yanığın derecesine göre tasnif ve tarif edilir.
- Birinci derece yanıklar genellikle açık bırakılır. Kapalı pansuman yapılmaz. Sadece
semptomatik bazı uygulamalar yapılabilir. Ağız yoluyla ağrı gidericilere ilaveten yağlı krem ve
yatıştırıcı, yumuşatıcı kremler sürülebilir. Antibiyotik verilmez. Birinci derece yanıklar 7-10 gün
içersinde iyileşirler.
- İkinci derece yanıklar 2-4 hafta içersinde iyileşirler. Derin ikinci derece yanıklar biraz daha
geç iyileşirler. Yanık yarası serum fizyolojikle yıkandıktan sonra ya uzun süreli kapama
materyallerinden biri ile kapatılır. Ya da yanık pomadlarından biri kullanılarak her gün değiştirilerek
kapalı pansuman yapılır. Bu materyaller ikinci derece yanıklarda tedavi amacıyla yara iyileşene kadar
kullanılır. Üçüncü derece yanıklarda ise ameliyata kadar geçen sürede eskar dokusunu infeksiyona
karşı korumak ya da yerleşmiş infeksiyonu tedavi etmek amacı ile kullanılır. Eskar eksizyonu
yapılmışsa ameliyattan sonra otogreft uygulanana kadar geçen sürede deri defektli alanları örtmek için
kullanılır.
Yanık pansumanında kullanılan pansuman materyalleri esas olarak 4 grupta toplanır:
1234-
Konvansiyonel materyaller
Biyosentetik materyaller
Biyolojik Materyaller
Diğerleri
1- Konvansiyonel materyaller
a- Yağlı veya antibakteriyel pomad, krem ve merhemler
Birinci derece yanıklarda genellikle klasik bir pansumana ihtiyaç olmaz. Semptomları azaltmak
için etken maddesi “Dexpanthenol %5” olan Bephantol krem ve etken maddesi “Lidocain %5” olan
Anestol pomad kullanılabilir. İkinci derece yanıklarda infeksiyon ya da kontaminasyon varsa bakterilere
karşı etkinliği olan materyaller kullanılır.
Bunlar:
Etken madde
Gümüş sülfadiazine (%1)
Mafenide Acetate
Nitrofurazon
Povidon Iyot (%10)
Bacitracin
Polymyxin-B + Oxytetracycline
Triticum Vulgare Sulu ekstresi
Piyasadaki adı
Silverdin, Silvaden krem
Sulfamylon krem
Furacin, Furaderm, Furagen pom
Betadine pom
Thiocilline pom
Polimisin, Terramycin pom
Fitokrem
Yara tedavisinde en çok kullanılan topik antibiyotikler şunlardır: Silverdin krem veya Silvadene
krem (%1’lik Gümüş Sulfadiazin), Sulfamylon krem (mafenide acetate), Furacin pomad veya Betadin
pomad (%10 povidon iyod) olabilir. Yara temizlendikten sonra bu kremlerden birisi yara yüzeyine
uygulanır. Başlangıçta günde iki kez uygulanabilen bu kremler yara iyileşmeye başladıkça günde bir
kez ya da iki günde bire indirilerek uygulanır. Yanık ekstremiteler gerekli pansumandan sonra mutlaka
elevasyona alınmalıdır. Böylece oluşacak ödem kontrol altına alınır ve azaltılır. Hatta ekstremitelerin
bu ödemli dönemde atel içine konarak fizyolojik pozisyonlarında tutulması gereklidir. El ve bilek için
yapılacak atelde bilek eklemi hafif dorsofleksiyonda, metakarpofalangial eklemler fleksiyonda,
interfalangial eklemler ekstansiyonda tutulur. (Şekil 1) Ancak bu atelleme ve immobilizasyon devamlı
ve uzun sürmemeli en kısa sürede erken hareketlere ve fizyoterapiye başlanmalıdır. Derin yanıklarda
erken eksizyon ve greftleme yapıldıktan sonrada erken olarak hareketlere ve fizyoterapiye
başlanmalıdır.
b- Emdirilmiş tül veya gazlı bezler
Eğer yarada infeksiyon ya da kontaminasyon yoksa antibakteriyel özelliği olmayan yağlı
materyallerle yara örtülebilir. Bu materyallere genel olarak “tulle gres” veya tül gre” adı verilir. Yağlı
olmasının özelliği, ertesi gün pansumanı değiştirilirken yağlı tabakanın üzerine konan gazlı bez ve pet
gibi materyallerin yara yüzeyine yapışmasını engelleyerek kolayca yaraya zarar vermeden kalkmasını
sağlamaktır. Vazelin ve parafin emdirilmiş materyaller bu amaçla en çok tercih edilen emdirilmiş
materyallerdir. Eğer infeksiyon ya da kontaminasyon varsa antibiyotikli ya da antibakteriyel etkinliği
olan farmakolojik ajanların emdirildiği materyaller kullanılır.
Bunlar:
Etken madde
Petrolatum jel emdirilmiş tül
Povidon Iyot emdirilmiş tül
Klorhexidin emdirilmiş tül
Framycetinsulfat emdirilmiş tül
Bizmuth tribromophenate emdirilmiş tül
Parafin emdirilmiş tabakalar
Nitrofurazon emdirilmiş gaz
Vazelin emdirilmiş gaz
Piyasadaki adı
Adaptic
Inadine
Bactigrass
Sofra-Tüll
Xeroform
Jelonet
Paranet
Branolind
Furacinli gazlı bez
Vazelinli gazlı bez
2- Biyosentetik materyaller
Son yıllarda kısmi kalınlıktaki yanıklarda genellikle biosentetik materyaller kullanılmaktadır.
Antibiyotikli kremler yerine tek başına ince film şeklindeki örtüler ikinci derece yanık tedavisinde sıkça
kullanılmaktadır Cildin çoğu özelliklerini taşıyan ve en sık kullanılan ince film şeklindeki örtü
materyalleri
Biobran
Op-site
Tegaderm
Epi-Lock
Omiderm
Biobrane; naylonlardan düğümlenerek üretilen ve silikon bir membrana yapışık olan kollajen
peptidlerle kaplı bir örtü maddesidir. Bu pansuman malzemeleri yüzeyel yanıkları örtmek için uygulanır
Bu şeffaf malzemeler örtü olarak uygulandıktan sonra yaraya yapışır ve yara dışardan rahatça
gözlenir. Bazen bunların altında bül şeklinde sıvı toplanabilir ve bu gerçekleşirse ya aspire edilir ya da
materyal kısa süre sonra yenisi ile değiştirilir. Başlangıçta üzerine basınçlı pansuman uygulanarak bu
materyallerin yaraya yapışması sağlanır. Daha sonra bu yerinde bırakılır ve epitelizasyon
tamamlanana kadar bir daha çıkarılmaz. Yara iyileştikçe örtü yavaş yavaş yaradan ayrılır. Yaraya bir
kere yapıştımı daha sonra üzerindeki pansuman sökülür atılır ve eğer hastanın hastanede kalması
gerekmiyorsa bu şekilde evine gönderilebilir. Biraz daha derin ikinci derece yanıklarda örtü malzemesi
yaraya yapışıncaya kadar bir kaç gün süre ile mükerrer uygulama yapılabilir. Eğer materyal yaraya
yapışmıyorsa yanık yarası tahmin edildiğinden daha derindir. Dolayısıyla bu pansuman sistemi derin
yaraları yüzeyel olanlardan ayırmaya da yarar. Yapışmayanlarda eskar eksizyonu ve greftleme
gerekir.
3- Biyolojik materyaller
Yanık yarasının kapatılmasında biyolojik materyallerde kullanılabilir. Bunlar daha sıklıkla otojen
otogreft uygulaması geçiktirilmiş üçüncü derece yanıklarda eskar eksizyonundan sonra tercih edilirler.
Bunlar geçici pansuman olarak kullanıldığında mutlaka daha sonra bu alanların otogreftlerle
kapatılması gereklidir. İkinci derece yanıklarda da pansuman malzemesi seçeneği olarakta
epitelizasyon tamamlanana kadar kullanılabilirler.
Allogreft (Homogreft)
Amnion zarı
Ksenogreft
Ksenogreftlerden en çok tercih edileni domuzlardan elde edilen epidermal veya dermal
greftlerdir. Pahalı oluşu ve teminindeki güçlükler ülkemizde bu materyalin kullanımını kısıtlamaktadır.
Amnion zarları doğumdan hemen sonra alınır ve bazı özel işlemlerden geçirildikten sonra yara
örtülmesinde bazı merkezler tarafından kullanılmaktadır. Günümüzde pek yaygın değildir.
Bu biyolojik örtülerden en sık tercih edileni diğer insanlardan elde edilen allogreftlerdir
(Homogreft). Tarihi çok eski olan bu teknik iki amaçla kullanılmaktadır. Canlı ya da cansız olarak
homogreft uygulaması biyolojik pansuman olarak oldukça yaygın kullanılmıştır. Kısa sürede rejekte
olması ve bazen teminindeki güçlükler kullanımını kısıtlamıştır. Ancak termal travmanın genel olarak
immunsupresif bir travma olduğu ve homogreft uygulamalarında greft rejeksiyon süresini uzattığı
bilinen bir gerçektir.
Allogreftler
- erken dönemde yara kapatılmasında kullanılabilir
- bir biyolojik pansuman materyalidir
- diğer biyolojik pansuman yöntemlerine göre daha fizyolojiktir
- canlı olarak uygulandığında geç rejeksiyon şansı vardır
- canlı uygulandığında, immunsupresyonla reddi geçiktirilebilir.
Yanık hastadan değilde başka bir insandan canlı deri greftleri elde edilmesi ve kullanılması
oldukça cazip bir yöntem olarak görünmektedir. Cazip görünmesine rağmen tek yumurta ikizleri
haricinde kalıcı bir yöntem değildir. Allogreftler hastada kalıcı olmamakla birlikte uzun süren bir yara
kapanması sağlar. Bu süre isteğe bağlı olarak hastanın genel durumunun tekrar ameliyatlara izin
verecek duruma gelmesine kadar uzatılabilir. Doku grubu yakınlığı olan olgularda bu süre daha da
uzundur. Yeni immunsupresiflerden FK506 ümit verici bir ilaç olarak araştırmalarda kullanılmaktadır.
Ancak allogreft kullanımının tüm organ transplantasyon-larında olduğu gibi dikkat edilmez ise HIV,
Hepatit-B ve benzer bazı virüslerin bulaştırılması gibi önemli bir dezavantajı vardır.
4- Diğer materyaller
Yaranın özelliğine göre çeşitli sentetik hazır materyaller seçilerek kullanılabilir. Değişik
özellikteki bu materyaller şu şekilde sınıflandırılırlar. Yaygın olarak yanık yaralarında kullanılmazlar.
Kompozit örtüler
Köpükler
Absorbanlar
Hidrojeller
Kserojeller
Hidrokolloidler
- üçüncü derece yanıklar
Tam kalınlıktaki yanık yarasının erken dönemde kapatılması, son 30 yıl içinde yanık tedavisinde
altın standart olarak kabul edilmektedir. Buna göre; derin yani tam kalınlıkta yanığı olan olgularda
cerrahi girişim yapılarak eskar eksizyonu yapılır ve hemen akabinde yara deri greftleri ile kapatılır.
Erken yara kapatılmasının yanıklı hastalarda mortaliteyi azalttığı açıkca gösterilmiştir. Yaranın erken
kapatılması ile hastanın hastanede kalış süresi kısalır ve böylece tedavi masraflarının azalmasının
yanı sıra rehabilitasyon programlarına da erken dönemde geçilir.
Resüstasyon döneminde ve durumu stabil olmamış hastada erken dönemde yapılan girişim
uygun değildir, ancak girişimin geçiktirilmesi de hastayı yaradan gelişecek enfeksiyon ve sepsis riskine
sokar. Erken eskar eksizyonu ve greftleme ideal olan yaklaşımdır. Ciddi yanıkların tedavisinde erken
eskar eksizyonu ve ardından yara kapatılması yanık merkezlerinin çoğunda esas tedavi prensibi
olarak uygulanmaya başlandığından bu yana primer lokal yara tedavisi ve topik uygulamalar artık eski
önemini kaybetmeye başlamıştır. Eğer yanık eskarının spontan ayrışmasını ya da zeminde
granulasyon dokusunun oluşmasını bekleyip daha sonra greftleme yapılırsa sonuç erken eksizyon ve
greftlemeden daha kötü olur. Beklenerek greftleme yapılan olgularda hipertrofik nedbe ve kontraktür
oluşumu daha ağır ve daha sıktır. Estetik ve fizyolojik olarak uygun bir nedbe bırakmayacağı gibi
eklemlerde hareket kısıtlılıklarına yol açabilir. Bununla birlikte eksizyon öncesi dönemde veya eksizyon
girişimi uzayacaksa bu uzun bekleme periyodunda yine bakteriyolojik etkili ajanlar infeksiyon riskinden
korunmak için geniş olarak kullanılmaktadır.
Erken eskar eksizyonu
Eskar eksizyonu erken dönemde veya geç dönemde olmak üzere iki şekilde yapılır. Geç dönem
eskar eksizyonuna eskar ayrışması adı da verilir ve bu işlem spontan gerçekleşir. Erken eksizyon ise
gerçek bir cerrahi işlem olup 2 şekilde yapılabilir. Tanjansiyel eksizyon ve tam kat (fasya) eksizyon.
Tanjansiyel eksizyon elle, Humby dermatomu, Goulian-Weck dermatomu veya diğer mekanik
dermatomlarla yapılır. Altta sağlıklı ve kanamalı dokulara gelene kadar eskar dokusu ince dilimler
halinde kesilerek alınır. Hemostaz sağlandıktan sonra yara kapatılır. Tanjansiyel eksizyonun yapıldığı
en uygun yanıklar derin ikinci derece yanıklardır ve en sık el sırtı yanıklarında uygulanır.
Eğer klinik olarak tam kat yanık olduğu ve hatta cilt altı yağ dokusununda yandığı
düşünülüyorsa tanjansiyel eksizyon tekniği değil fasya eksizyonu tekniği kullanılır. Cilt altı yağ dokusu
zaten az vasküler olduğundan üzerine greftin tutma şansıda az olur, halbuki fasya üzerine konan
greftlerin tutma şansı daha fazladır. Fasya eksizyonunda amaç fasyaya kadar olan tüm nekrotik
dokuların eksizyonudur. Bu işlem bistüri, koter veya laser ile yapılabilir. İnsizyon ve kesiler genellikle
yanık alanın tüm çevresi boyunca ve tam kalınlıkta yapılarak eskar çıkartılır. Fasya derinliğine indikten
sonra bu plandan ilerleyerek üzerindeki tüm nekrotik dokular eksize edilir ve hemen dikkatli bir
hemostaz yapılır. Bu işlem, tanjansiyel eksizyon tekniğine göre daha az kanamalıdır, ancak subkutan
yağ dokusu da çıkarıldığından daha büyük kozmetik deformite bırakır.
Eskarektomi veya nekrektomi deyimleri daha geç yapılan eksizyonlar için kullanılır ve
ayrışmakta olan eskar dokusunun cerrahi olarak çıkarılması ve alttaki alanın greftleme için hazır hale
getirilmesi anlamına gelir.
Eskarı vucuttan uzaklaştırmak için cerrahi dışı yöntemlerde kullanılabilir. Bunlardan biri
beklemektir. 3 hafta kadar beklendiğinde eskar kendiliğinden ayrışmaya başlar ve tekrarlayan yardımcı
debridmanlarla eskar tamamen uzaklaştırılır. Önerilen bir yöntem olmamakla birlikte erken eskar
eksizyonu için ameliyata alınamayan hastalarda bu yol izlenebilir. Bir diğer eskar uzaklaştırma yoluda
enzimatik debridmandır. Bu amaçla (Novuxol) pomad veya benzerleri kullanılabilir. El yanıklarında bu
enzimatik debridman özellikle yararlıdır. Böylece cerrahi eksizyon sırasında olası yüzeyel sinir, ven ve
tendon yaralanmalarının önüne geçilmiş olunur. Enzimatik debridman ile birlikte mutlaka antimikrobiyal
ajanlar kullanılmalıdır, aksi taktirde sepsis riski artar. Enzimli pomadlar kullanıldığında hafif bir ateş
yükselmesi olabilir
Yanık yarasının kapatılmasında esas prensip yaranın ince deri grefi ile kapatılmasıdır. Eğer
yanık küçük ve hem fonksiyonel hem de kozmetik olarak önemli bir bölgede ise (el sırtı gibi) tek parça
otogreft kullanılmalıdır. Alınan deri greftlerinin delinerek ağ şekline (mesh) getirilmesi veya
genişletilmesi alınacak alanların durumuna bağlıdır. Alınan deri greftlerinde uygulanacak genişletme
teknikleri sonuçta azda olsa bir takım izler ve şekiller bırakır. Vucudun “langer” çizgileri yönünde
yerleştirilen mesh edilmiş greftlerin bırakacağı izler daha az dikkat çekici olabilir. Çok geniş olan
yanıkları kapamada kullanılan greftleri 1/3, hatta 1/6 oranında genişletmek gerekebilir, tabi ki bu
durumda kozmetik görüntü iyi olmayacağı gibi elde edilen sonuç sadece yaranın kapatılmış olmasıdır.
Yeterince otogreft yoksa yara “geçici pansuman” materyalleri ile kapatılır. Geçici pansuman
materyali kullanıldığında bundan anlaşılan, mutlaka daha sonra bu alanların otogreftlerle kapatılacak
olmasıdır.
Genel olarak kullanılan geçici örtü materyalleri şunlardır:
-
Silastik veya diğer maddelerden üretilmiş tabakalar (Integra)
Allogreft
Ksenogreft
Amnion zarı
Diğer; örneğin: dermogreft vs gibi (Non-biyodegradable)
Bu gibi yetersizlik durumunda hastanın kendinden alınan ince deri grefti dışında
kullanılan kalıcı örtüler ise:
- kültür epiteli otogreftleri
- deantijenize edilmiş allojeneik dermis (alloderm) bunun üzerine otojen epidermis ihtiyacı vardır
- Kompozit greft: silastik + sığır kollajeni (integra) Burada da silastik çıkarıldıktan sonra üzerine
otojen epidermis konmaktadır.
Yanıkta sistemik ve lokal Yara Enfeksiyonu
Yanık hastada yaygın immun defektler gelişir. Tedavi sırasında bu defektler replase edilmez ise
hasta tek başına enfeksiyonla mücadele edemez. Termal yaralanmaya maruz kalan hasta hem
eksojen hem de endojen enfeksiyona açık durumdadır.
Yanık hastada sepsise yol açan infeksiyon odakları şu başlıklar altında toplanabilir
1- Yanık yarası florası
2- Gastrointestinal sistem florası
3- Diğerleri (Üst solunum yolu, idrar yolu, kateter infeksiyonları gibi)
İlk bakteriyel atak beta-hemolitik streptococci’ler tarafından olur. Klinik olarak az görülmesine
rağmen tüm yanıklarda tetanus immunprofilaktik aşılama yapılmalıdır. Enfeksiyonla mücadelede
hastaların yeni mikraorganizmalarla karşılaşmasını önlemek için hastalar “gelişmiş ve steril ortamlı
yanık bakım üniteleri“nde yatırılarak tedavi edilir. Enfeksiyon varsa sistemik gelişmiş antibiyotikler
kullanılır. Lokal olarakta yara antibakteriyel maddelerle pansuman yapılır. Canlılığını kaybetmiş cilt ve
biriken eksudasyonlar mikroorganizmalar için iyi bir ortamdır. Gram dokuda 10 5 bakterinin bulunması
ciddi invazyon seviyesini işaret eder ve esas önem buna verilmelidir. Mutlaka erken dönemde eskar
eksizyonu yapılarak mikroorganizmalar için ideal bir ortam olan yanık eskarı vucuttan uzaklaştırılır.
Eskar dokusu enfeksiyonun avasküler bir rezervuarıdır. Bu bölgeye sistemik antibiyotikler ulaşamaz.
Yine yanıklı hastalarda önemli bir sepsis nedeni olan “Bakteriyel translokasyon“un azaltılmasına
yönelik önlemler alınır.
Yanık şoku ile birlikte gelişen doku perfüzyonu bozukluğu barsak duvarında bazı iskemik
değişikliklere sebeb olur. Bu olay sonucu barsak florasındaki bazı bakteriler barsak duvarını geçerek
mezenter lenf ganglionlarına ulaşır ve buradan da karaciğer, portal dolaşım ve nihayet kana geçerler
(bakteriyel translokasyon). Yanık septisemisi tedavisinde bu olasılık ve bakterilerinde varlığı göz
önüne alınarak tedavi yönlendirilmelidir.
9- YANIK SONRASI KAPANMIŞ YARALARIN TAKİBİ
Yara kapatılması sağlandıktan ve hastanın tüm organ fonksiyonları normale döndükten sonra
hastaya etkili bir fizyoterapi ve rehabilitasyon programı başlatılır. Yanık yarasıda klasik olarak bilinen
yara iyileşme safhalarına benzer şekilde iyileşir. Maturasyon safhası yine ortalama 1 yılın sonuna
kadar uzar. Bu süre özellikle çocuklarda 2 yıl veya daha uzun sürebilir. Maturasyon safhası sonuna
kadar tüm yanık yaraları hekim tarafından takip edilmelidir.
Tüm yanıklarda yara tedavisi mutlaka uygun fizyoterapi ile tamamlanmalı derin yanık yarası
nedbeleri ve greftlenmiş alanlar yara olgunlaşana kadar donör alanlarda dahil olmak üzere bası
oluşturan giysilerle takip edilmelidir. İyileşen yarada görülen hipertrofik nedbe, keloid, kontraktür,
tekrarlayan veya iyileşmeyen yaralar gibi sekonder komplikasyonlar zamanında tedavi edilmelidir.
İyileşmesi tam olmayan ve kronik yara şekline dönüşen “tekrarlayan veya iyileşmeyen“ yaralar belli bir
süre sonra (8-10 yıl) deri kanserine dönüşebilir. Bu deri kanserlerine “marjolin ülseri” adı verilir. Bu tür
yaraların kansere dönüşebileceği riski daha önceden hastaya bildirilmeli ve kanser ortaya çıkmadan
bu yaralar tedavi edilmelidir.
Eklem bölgelerinde oluşan kontraktürler eklem sertliğine ve kısıtlılığına yol açmadan önce
plastik cerrahi yöntemlerle düzeltilmelidir.
Yanık izleri özellikle el yüz gibi görünen alanlarda belirgin ise önemli estetik kusurlara neden
olabilir. Bu izleri tam olarak ortadan kaldırmak mümkün olmasa bile belli oranlarda azaltılabilir.
Günümüzde geliştirilen yeni greftleme teknikleri, lokal ya da serbest fleplerin kullanımı veya
genişletilmiş deri fleplerinin kullanımı ile daha estetik görünüm elde etmek mümkündür.
ELEKTRİK ÇARPMALARI
Elektrik akımı ile canlı dokular temas ettiğinde elektrik çarpması ve elektrik akımıda ısı ürettiği
zaman elektrik yanığı oluşturur. Elektrik yaralanmalarında doku hasarının oluşma mekanisması
komplekstir. Ancak iki mekanizma öne çıkmaktadır. Elektrik yaralanmasında akım hücre
membranındaki protein ve lipitlerde denatürasyona neden olur ve hücre membranı geçirgenliğini
arttırarak bozar. Diğer mekanizma ise, elektrik akımı solid bir dokudan geçişi sırasında elektrik enerjisi
ısı enerjisine dönüşür ve ortaya çıkan ısı doku hasarı yapar. Böylece doku proteinleri ısı ile denatüre
olur. Oluşan ısı miktarı elektrik akımının karesi, doku direnci ve temas süresi ile orantılıdır. Yüksek
enerji arkı oluştuğu zaman, kuvvetli bir termoakustik blast kuvveti ortaya çıkar. Sert adale kasılmaları
oluşturarak ilaveten künt mekanik travmaya neden olur. Elektrik çarpmalarıyla birlikte yüksekten
düşmeler sıktır.
Elektrik hasarlarında yanık teriminin kullanılması doku hasarı mekanizmasınının sıcak orjinli
olduğunu gösterir. Ancak elektrik yanıkları hem sıcak hem de sıcak olmayan mekanizmalardan gelişir.
Elektrik yaralanmalarında sıcak yaralanmalarına benzer klinik tablonun ortaya çıkması, elektrik
çarpmalarından sonrada benzer olayların geliştiğini göstermektedir. Akımın kat ettiği mesafede buna
bağlı hasar ortaya çıkar. Elektrik yanıklarından sonra genellikle temasa gelen ekstremitede hasar
görülmekle birlikte, akımın kat ettiği yol boyunca değişik derecelerde hasar oluşur. Elektrik akımının
önemli yollarından biride içi sıvı dolu olan kan damarlarıdır ve akım buradan geçerken şekilli kan
elemanlarıda dahil olmak üzere damar çevresinide etkilemektedir.
Periferik sinir. iskelet ve kas dokuları, elektriğin oluşturduğu membran permeabilizasyonuna en
çok yatkın olan dokulardır. Çok kısa sürede temas ile deri ve deri altı dokuda geniş yanık hasarı
oluşur. Fizyolojik seviyenin üzerindeki ısı yayılımı, yayılım yolu boyunca değişik dokularda ısı hasarına
yol açar. Dokunun ısınma hızı doku akım geçirgenliği ya da iletkenliği ile orantılıdır. Ekstremitede akım
dansitesinin değişikliği ile doku hasarının anatomik dağılımı değişir. Ekstremiteler hemen hemen her
zaman etkilenirler. Çünkü çoğu hastalar elleri ile sanayi alanında veya inşaatta çalışan işçileridir.
Mekanik direkt temas olmadan da sanayi yüksek voltaj şokları, vücuda elektrik arkı geçişiyle olabilirler.
Geniş elektrik arkı veya ark patlaması kişiyi akımın içine sokabilir. Elektrik akımının yol açtığı istemsiz
adele spazmı sonucu eklem çıkmaları ve omur kırıklarına neden olabilir.
Akut yaralanmadan hemen sonra hemen hastaların çoğunluğunda kardiyak aritmiler görülür.
Bazen ani kardiyak arrest görülebilir. EKG’de anormal bulgular ve aritmi tespit edilebilir. Kalp durması
veya EKG’de bu durumun devam ettiği tespit edilmedikçe devamlı kardiyak monitorizasyona ihtiyaç
duyulmaz. Bu gibi durumlarda yoğun resüstasyon girişimlerine ihtiyaç vardır. 100 miliamperden yüksek
akım elden ele, elden ayağa geçerse, kalpte (kardiyak aritmiler) yeterli elektrik şoku oluşur.
Tetanoz proflaksisi önerilen şekilde yapılmalıdır.
Akımın vücuda girdiği ve çıktığı temas noktalarından başka deri sağlam olmakla birlikte derin
dokularda akımın geçtiği dokularda da hasar olur. Akımın girdiği çıktığı ve elektrik arkının oluştuğu
bölgelerde veya elbiselerin yanması sonucu cilt yanıkları oluşur. Giriş ve çıkış noktalarından sonra en
sık rastlanan doku hasarı adalelerin nekrozudur. Yanan cilt altında hasarlı iskelet kası ve sinir lifleri
bulunur. Adale hasarını tam olarak görmek ancak sintigrafik yöntemlerle mümkündür. Deride görünen
yanık alanlar gerçek yanık doku miktarını göstermez.
Genel olarak Elektrik yanığı Klinik Bulguları:
-
Genellikle ekstremitelerde akım giriş ve çıkış yerleri
Giriş ve çıkış yerlerine yakın deri yanıkları
Kardiyak aritmiler
Serum elektrolit bozuklukları
İdrarda myoglobin ve hemoglobin
İskelet kası ve sinir hasarı
Geçici paraliziler
Adele kompartman sendromları
Omurga yaralanmaları
Termoakustik blast travma
TEDAVİ
Erken Girişimler:
İlk yapılacak şey hastayı elektrik güç kaynağından ayırmaktır. Yüksek kapasiteli akım arkı
olduğunda, bu arkın enerjisi kaybolmadan güç kaynağından ayrılma girişimi yapılamaz. Düşme veya
adale spazmına bağlı ekstremite kemikleri veya servikal omurga kırığı olabilir ve aksi görülmedikçe
kırık var gibi davranılır. Kalp ritmi normal olana kadar kardiyo-pulmoner resusitasyon ve
monitörizasyon uzatılır. Önemli cilt yanığı yoksa, başlangıç sıvı tedavisi; kan basıncı, nabız hızı, idrar
çıktısına ve klinik durum gözönüne alınarak ayarlanır. Saatte 30-50 ml idrar olacak şekilde sıvı tedavisi
ayarlanır. Foley kateter ve dengeli tuz solüsyonu ile damar yolları açık tutulur. Yanıklı her hastada
derhal vital organları desteklenmeli ve hasta stabilize edilmelidir. Başlangıçta, kan biyokimyası bilinene
kadar, fizyolojik serum gibi potasyumsuz solüsyonlar kullanılır.
Deride yanıkları olan hastalarda yukarıda verilen Parkland formülüne göre sıvı tedavisi
düzenlenir ancak bu miktar yeterli olmaz ve ilave sıvı verilerek idrar çıkışı gibi diğer parametreler takip
edilir. Özellikle yüksek voltaj yaralanması olan hastalarda idrarda myoglobin ve hemoglobin gibi
hemokromatinlere bağlı pigmente görünüm varsa renal tubüler tıkanma riskini arttırır. İdrarda bu
pigmentler görüldüğü müddetçe idrar çıkışı 1-2 ml/kg/saat (veya 100-125 ml / saat) hızında
tutulmalıdır. İntravenöz sıvı, idrar berraklaşana dek normal çıkışın 2 katına kadar yüklenilmek suretiyle
arttırılabilir. Verilen sıvıya idrarı alkalileştirmek için sodyum bikarbonat eklenmelidir. İdrar pH’sı
intravenöz solüsyonlara bikarbonat ilavesiyle 6.0 üzerinde alkali hale getirilebilir. Bu pigmentlerin
idrarla temizlenmesine yardım etmek için mannitol gibi osmotik diüretikler tedaviye eklenebilir. Kan
biyokimyası sık sık değerlendirilmelidir. Metabolik asidoz ve iskelet kası yıkımıyla serum potasyum
seviyesi artar. Serum kreatin fosfokinaz değerlerinde uzun süren artışlar olur.
Elektrik akım arkına bağlı ve giyeceklerin etkisiyle genellikle büyük cilt yanıkları oluşur. Yanık
bölge üzerindeki giysiler ve yanık doku artıkları uzaklaştırılmalı ve yaralar temizlenmelidir. Akan su ile
yaranın bolca yıkanarak hücresel yıkım ürünlerinin sistemik absorbsiyonu azaltılır. Böylece yaraya
soğuk uygulamada yapılmış olur. Özellikle aksilla veya el bileği gibi akımın kısa yol kat etmeye
çalıştığı eklem bölgelerinde geniş doku hasarı ve kanamalar olabilir. Açık yaradan ani kan kaybı
önlenmelidir. Damar hasarına bağlı tam dolaşım kayıplarında doku perfüzyonu olmaz ve doku ödemi
de görülmez. Ciddi ısı damarları koagüle eder ve ödem olmaksızın doku hasarı vardır.
Adale hasarı gelişirse tabloya genellikle kompartman basınç artışı eşlik eder. Kompartman
sendromunun ciddi iskemik nekrozlar yapabileceği akılda tutularak yanık bölgedeki yumuşak doku
kompartmanları devamlı kontrol edilerek basınç ve dolaşım takibi yapılmalıdır. Bu nedenle
kompartman sendromu gelişmeden gerekli tedavisi “eskaratomi ve/veya fasyatomi” yapılmalıdır.
Gerekirse nekrotik doku debridmanları yapılır.
Akut kompartman sendromunun ağrısı elektrik yanığıyla olan sinir hasarına bağlı olarak hasta
tarafından duyulmayabilir. Tam çevresel yanık durumunda eskarın basısıyla kompartman basınçları
yükselir. Eskaratomi sonrası adale içi basınç yüksekse fasyatomi yapılmalıdır. Akımın geçtiği adele
kompartmanları gevşetilmesi yapıldığında, buna komşu adeleler de dekompresse edilir. Kalıcı adele
hasarı sıcak iskeminin 2 ci saatinden itibaren olabilir ve 6 saat sıcak iskemiden sonra no-reflow
fenomeni gelişerek akım durabilir. Fasyatomi yaparak gevşetilen adeleler hemen balonlaşır ve doku
dolaşımının düzeldiği kısa sürede gözlenir. Adele kompartmanlarının dekompresyonu yanısıra ödemli
fibroosseöz kanallar içersinde (karpal tünel, guyon kanalı, tarsal kanal) giden sinirler de rahatlamalı ve
kompresiv nöropatiler önlenmelidir. Bu aşamada dokunun kuruması ve nekrozu önlenmelidir. Topikal
antimikrobial ajan kullanımı yanısıra, yarada buharlaşmaya izin veren örtücü biyolojik materyallerle
bölge kapatılmalıdır.
Yara Tedavisi
Yaşamayan dokunun debridmanı, hasta stabil duruma getirildiğinde ameliyathanede yapılır. 48
saat sonra tam bir debridman için tekrar değerlendirme yapılır. 48-72 saatte yapılacak debridman
sistemik toksisite ve lokal enfeksiyon riskini azaltır. Yara kapatması tüm ölü dokuların uzaklaşıp,
bakteri sayısı sepsis düzeyinden aşağıya ininceye dek beklenir. Isı yanığı olmayan sinir ve tendonlar
ameliyathanede ilk debridman sırasında debride edilmez. Eklemler fonksiyonal pozisyonlarında splint
ile stabilize edilirler ve damarsal beslenme korunur. Modern cerrahide amputasyona daha az gerek
duyulur.
Enfeksiyon riski her zaman akılda tutulmalıdır. Devaskülarize iskelet adelesinin anaerobik
bakteriyel enfeksiyonuna dikkat edilmelidir, intravenöz penisilin-G veya hiperbarik oksijen tedavisi
kullanılabilir, fakat etkinliği çok değildir. Birlikte olan kemik kırıklarını görmek için radyografiler gerekir
ve alınan grafide subkutan dokularda hava habbeleri görülebilir. Bunlar muhtemelen ısınmaya bağlı
kaynama sonucudur ve geri dönüşümsüz ısı hasarını işaret eder.
Lokal yara bakım ilkeleri sıcak yaralanmalarında olduğu gibidir. Lokal yara tedavisinde en çok
tercih edilen ürün güçlü antimikrobiyal etki ve derin dokulara penetre olması nedeniyle “Sulfamylon
krem”dir.
Eğer açığa çıkarsa canlılığını sürdüren tendon, sinir ve damar gibi yapılar mutlaka korunmalı ve
kapatılmalıdır. Açığa çıkan kemik yapılarda bunlar gibi lokal ya da uzak fleplerle kapatılmalıdır.
Yara kapamada lokal fasyakutan flepler veya deri greftleri kullanılır.
fleplerle kapatılana kadar tendonlar ve sinirler nemli tutularak korunur.
mümkünse ilk haftalarda yapılır.
Kısa sürede vasküler
Etkin yara kapaması
Rehabilitasyon ve işe başlama elektrik yanıklı hastada oldukça önemlidir.
Ciddi
yaralanmalardan sonra fonksiyonal adele ve sinir tamirleri ile skar kontraktür düzeltmeleri gerektirir.
Psikolojik problemler oluşabilir ve psikiyatri hekimleriyle uzun tedavi süreçleri gerekir.
KİMYASAL HASARLAR
Günlük hayatımızda birçok tehlikeli kimyasal madde ile iç içe yaşıyoruz. Günlük aktivitelerimizin
her hangibirinde bu tehlikeli maddelerle temas ederek yaralanabiliriz. Genellikle vucudun açık alanları
kimyasal yanıklara maruz kalmakla birlikte bol kimyasal maddelerle geniş alanlar etkilenebilir.
Genel olarak bu yanığa neden olan kimyasallar alkaliler, asitler ve organik bileşikler olarak
sınıflandırılabilir. Alkali cinsi maddeler hidroksidler, karbonatlar ve kostik sodalar olup sanayi tipi
temizleyiciler, fertilize edici ürünler, soba ve kanal temizleyici ürünler içinde bulunurlar. Alkaliler
çimento ve harç içinde de önemli oranda bulunurlar. Banyoda bulunan temizleyiciler ve kir çıkarıcılar
içinde de bulunurlar. Bundan başka yüzme havuzu suyu temizleyiciler ve arıtıcı kimyasallar içinde de
bulunurlar. Asitler bilinen asit solusyonlardır.
Organik bileşikler hem temas ettikleri bölgede hasar yaparlar hem de sistemik etki gösterirler.
Fenol, solvent ve petrol ürünleri bu tür kimyasallardır.
Kimyasal hasarın ciddiyeti kimyasal ajanın cinsi, konsantrasyonu, hacmi ve temas süresi ile
doğru orantılıdır. Ancak zaman faktörü her zaman hasarla direkt olarak ilişkilidir. Kimyasal maddelerin
çoğu sıcak yanıkları gibi hasar oluşturmaz. Kimyasal maddeler doku ile temas ettiklerinde doku
proteinlerini koagüle eder ve akabinde nekroz gelişir. Madde dokuyla temas ettiği sürece hasar
vermeye devam eder. Asit maddeler koagulasyon nekrozu, alkali maddeler ise likefaksiyon nekrozu
yaparlar. Lokal hasarla birlikte sistemik toksisite de gelişir. Kimyasal reaksiyon sonucu ısı ortaya
çıkarsa ayrıca sıcak yaralanmasıda tabloya eşlik eder.
İlk Yardım ve Tedavi prensipleri
Kimyasal ajan hastanın üzerinde olduğu sürece verdiği hasar devam eder. Bunun için kimyasal
ajanı uygun şekilde ve zamanda hastadan uzaklaştırmak çok önemlidir. Uzaklaştırırken, bunu yapan
yardımcı elemanların yaralanma riski çok yüksektir. En küçük temasla bile kolaylıkla yaralanabilirler.
Yaralanmaya neden olan kimyasal ajanların pek azının antidot’u vardır. Ancak kimyasal ajan
hangisi olursa olsun ilk müdehale giysilerin çıkarılması ve etkilenen vucut bölgesinin kimyasal
tozlardan fırça ile arındırılmasıdır. Daha sonra hemen akabinde bol su ile yıkama yapılır. Suyun yerini
tutacak daha etkili ve ekonomik bir alternatif yoktur. Solusyon değil toz kimyasallar ile olan
yaralanmalarda ilk önce toz kimyasallar fırça ile temizlenmelidir. Fırçalanmadan su ile temas olursa,
ilk temas eden su tozlarla birleşerek kimyasalı toz halinden solusyon haline çevirir ve daha geniş alana
yayılan kimyasal daha fazla alanda temas olanağı bulur ve daha fazla alanda hasar oluşturur. Bu
nedenle ilk önce tozlar uzaklaştırılır, daha sonra bol su ile birden uzaklaştırılır. Spesifik antidotunu
aramak için zaman kaybedilmemeli, su bolca kullanılmalıdır. Su ile temasta da ortaya ısı çıkabilir. Bu
nedenle su hem bol olmalı hemde akıp gitmeli ve böylece yüksek ısı oluşmasına ve süresinin uzun
olmasına izin verilmemelidir. Kural olarak su ile yıkama yaparken hastanın ağrı ve yanma hissi
duymayıncaya kadar işleme devam edilmelidir. Bazen bu yıkama işlemi 1-2 saat devam edebilir.
Asit tuzları ile temasta ilk önce fırçalama ardından su ile bolca yıkama yapılır. Asit
solusyonlarda hemen bol su ile yıkama yapılır. Sodyum bikarbonat solusyonu ile
nötralizasyon yapılabilir.
Alkaliler asitlerden farklı olarak doku proteinlerine bağlanırlar ve bu nedenle daha uzun süre
su ile yıkayarak seyretilmeli ve etkisi azaltılmalıdır.
Fenol bileşikleri suda çözünmez. Fenol ile olan yaralanmalarda polietilen glikol veya sıvı
yağlar kullanılır. Yağ ile kimyasal etkisi nötralize edilir. Sodyum ve Lityum metalleri ile
yanıklarda veya Hardal gazı yanıklarında yine yanık alanları yağ ile örtülür.
Hidroflorik asit yanıklarında kalsiyum glukonat kullanılarak nötralizasyon yapılır. Topik
uygulama yeterli olmazsa yanık bölgeye cilt altına enjeksiyon yapılabilir.
Fosforlu cisimler genellikle yanıkla birlikte cilt içine penetre olduklarından su ile yıkama
onları uzaklaştırmakta çok başarılı olmayabilir. Su ile yıkamanın yanında bölge devamlı
ıslak tutularak hem hava ile teması kesilmeli hem de ısı düşürülmelidir. % 1 bakır sülfat ile
lavaj yaparak fosforlu cisimler görülerek debride edilebilir. Oluşan kimyasal reaksiyon deriye
gömülen fosforu siyah fosfide dönüştürdüğünden bunlar tek tek debride edilir.
Katran ve gres yanıklarında “Neosporin merhem” kullanılır. Hem antibiyotik özelliği hem de
petrol bazlı olduğundan çözücü özelliğinden yararlanılır.
Cilde penetre olan kimyasallara irrigasyon yapılan su veya antidot olarak kullanılan maddede
ulaşmıyorsa yapılabilecek en etkin yöntem debridmandır. Hem nekrotik doku hem de etken madde
beraberce bölgeden uzaklaştırılır. Kimyasal yanık tam kat deri nekrozuna neden olmuşsa kalıcı lokal
tedavi debridman, eskar eksizyonu ve sonrasında deri greflemesi ile olur. Tam kat deri yanığı
olmamışsa kapalı pansuman yöntemlerinden biri kullanılarak tedavi yapılır. Lokal tedavinin yanı sıra
kimyasalların sistemik etki ve toksisiteleri de önemli olduğundan ciddi kimyasal yanıklarda hastalar
yatırılarak tedavi edilmeli, yanık alanına göre sıvı replasmanı yapılmalıdır. Hasar gören alan genellikle
dışardan tespit edilen yanık alandan daha geniştir. Sıvı tedavisi ile birlikte hastanın vital parametreleri
ve kan biyokimyası yakından takip edilir. Hiponatremi, hipokalsemi, hipomagnesemi ve hepatotoksisite
ve nefrotoksisite olasılıkları kontrol edilmelidir.
Resim 1: Göğüste
yüzeyel ve derin ikinci
derece yanık
Resim 1: devamı
Resim 2: Sırtta yüzeyel ve derin ikinci derece yanık. Tedavi sonrası 15. Gün, 6. Ay ve geç sonuç
Resim 3: Sağ ayakta
3. Derece yanık,
tanjensiyel eksizyon,
greftleme sonrası 3.
gün, 8 gün, 26. gün ve
2 yıl sonrası.
KAYNAKLAR
1.
Klein MB. Thermal, Electrical, and Chemical injuries. In Thorne CHM, Beasley RW, Aston SJ, Bartlett SP,
Gurtner GC, Spear SL. Eds. Grabb & Smith’s Plastic Surgery, Sixth Ed. Philadelphia, 2007, Wolters Kluwer /
Lippincott Wiliam & Wilkins, p:132-149.
2.
Mındıkoğlu AN. Yanıklar ve Tedavileri. Plastik ve Rekonstrüktif Cerrahi Dersleri I. İstanbul Üniversitesi
Basımevi ve Film Merkezi. İstanbul, 1993.
3.
Selmanpakoğlu N. Yanıklar ve Tedavileri, Ankara, 1998, GATA Basımevi.
4.
Towsend Jr. CM. Burns, Text Book of Surgery, Sixteenth edition, Philadelphia, 2002, WB Saunders
Company, 184 -194.
5.
Çetinkale O. Çocuk Yanıkları, Çocuk Cerrahisi, Editör: Yeker D, İstanbul, 2005, Avrupa Tıp Kitapçılık, 135156.
6.
Gupta S. Kimyasal Yaralanmalar, Plastik Cerrahinin Sırları, Weinzweig J, Ed. Arıncı A. Çeviri Ed. İstanbul,
2007, Nobel Tıp Kitabevleri, 389–395.
7.
Yıldırım İ, Çetinkale O, Şenyuva C, Müftüoğlu T. Son onbeş yıllık Cerrahpaşa verilerindeki yanık olguların
retrospektif değerlendirilmesi ve yanık tedavisindeki ülkemiz gerçekleri. Cerrahpaşa Tıp Fakültesi Dergisi,
1992, 23; 119-125.
8.
Çetinkale O. Yanıklara İlk Yaklaşım. Acil Hekimlik, İstanbul Üniversitesi, Cerrahpaşa Tıp Fakültesi Sürekli Tıp
Eğitimi Komisyonu, Yayın No: 3,. Ed: Prof. Dr. Ertuğrul Göksoy, 1997: 255-268.
9.
Arıncı A. Yanıklar ve Tedavileri, İstanbul 2002, Nobel Tıp Kitapevleri.
10. Mankani MH, Lee RC. Elektrik Yaralanmaları, Plastik Cerrahinin Sırları, Weinzweig J, Ed. Arıncı A. Çeviri Ed.
İstanbul, 2007, Nobel Tıp Kitabevleri, 386–389.
11. Demling RH. Fluid replacement in burned patients. Surg Clin North Am 1987; 67: 15-30.
12. Moran K, Munster AM. Alterations of the host defense mechanism in burned patients. Surg Clin North Am
1987; 67: 47-56.
13. Çetinkale O, Çaşkurlu H, Ayan F, Şenyuva C, Pusane A. Bağışıklık sisteminde yanıktan sonra oluşan baskı
ile infeksiyona karşı direncin azalması arasındaki ilişkinin araştırılması. Cerrahpaşa Tıp Fakültesi Dergisi,
1992: 23; 369-374.
14. Çetinkale O. Yanık Yarasında tedavi. Yara Bakım ve Tedavi Kursu kitabı. İstanbul, 2000, İstanbul
Üniversitesi Basımevi ve Film Merkezi,, 161-174.
15. Çetinkale O., Demir M., Sayman HB., Ayan F., Önsel C. Effects of Allopurinol, Ibuprofen and Cyclosporine-A
on local microcirculatory disturbances due to the burn injuries. Burns, 1997; 23: 43-49.
16. Heimbach D, Mann R, Engrav L. Evaluation of the burn wound. Management decisions. In: Total Burn Care,
ed. Herndon DN. London, 1996, WB Saunders Co. p: 81-87.
17. Çetinkale O., Belce A., Konukoğlu D., Şenyuva C., Gümüşoğlu K., Taş T. Evaluation of lipid peroxidation and
total antioxidant status in plasma of rats following thermal injury. Burns, 1997: 23; 114-116.
18. Çetinkale O., Şenel O., Bulan R. The effect of antioxidant therapy on cell-mediated immunity following burn
injury in an animal model. Burns, 1999; 25: 113-118.
19. Çetinkale O, Ayan F, Şenyuva C, Farahmend M, Pusane A. Termal Yaralanmanın Hücresel İmmun Cevap
Üzerine Etkilerinin Sıçan Modelinde invivo Yõntemlerle Araştırılması. Yeni Symposium, 1994: 32; 107-114.
20. Çetinkale O, Ulualp K, Ayan F, Düren M, Çizmeci O, Pusane A. Early wound excision and skin grafting
restores cellular immunity after severe postburn trauma. Br J Surg, 1993: 80; 1296-1298.
21. Çetinkale O, Ayan F, Şenyuva C, Çaşkurlu H, Pusane A. Yanık ve eskar dokusunun immun fonksiyonlar,
bakterilere karşı direnç ve lökositer popülasyonda ortaya çıkardığı değişikliklerin hayvan modelinde
araştırılması. Cerrahpaşa Tıp Fakültesi Dergisi, 1992: 23; 1-8.
22. Çetinkale O. Yangın afeti ve kitlesel yanıklarda ilk yardım ve organizasyon. İstanbul Üniversitesi,
Cerrahpaşa Tıp Fakültesi, Sürekli Tıp Eğitimi Komisyonu, Yayın No: 19, Editörler: Prof. Dr. Feridun Şirin ve
Prof. Dr. Ertuğrul Göksoy, İstanbul, 2000: 217-234.
23. Çetinkale O. Yanık Yaraları. Çeviri: Güncel Cerrahi Tedavi, Çeviri editörleri: Ergüney S, Çiçek Y. İstanbul,
2001, Avrupa Tıp Kitapçılık Ltd. Şti. s: 986-991.
24. Stil JM, Law EJ. Primary excision of the burn wound. Clin Plast Surg 2000; 27: 23-48.
25. Çetinkale O, Çizmeci O, Ayan F, Şenyuva C, Büyükdevrim S, Pusane A. The restorative effect of early
eschar excision and grafting on deppressed immune responce in burned mice. Türk Plastik Cerrahi Dergisi,
1993:1;1-5.
26. Çetinkale O, Anğ Ö, Bilgiç L, Şenyuva C, Pusane A. Yanık eskarının erken eksizyonu ve greftlemenin
barsakta oluşan Bakteriyel translokasyon üzerine etkisinin deneysel olarak araştırılması. Çağdaş Cerrahi
Dergisi 1992: 6; 35-41.
27. Anğ Ö, Çetinkale O, Şenyuva C. Termal yaralanmadan sonra bağırsakta oluşan bakteriyel translokasyonun
yanık sepsisindeki rolü. (Deneysel Çalışma) İnfeksiyon Dergisi, 1991: 5; 1-5.
28. Çetinkale O. Yara tedavisinin genel ilkeleri ve yeni yaklaşımlar. Yara Bakım ve Tedavi Kursu kitabı. İstanbul
Üniversitesi Basımevi ve Film Merkezi, İstanbul, 2000: 21-42.
29. Cetinkale O., Cizmeci O., Ayan F., Senyuva C., Pusane A. The use of FK506 and skin allografting for the
treatment of severe burns in an animal model. Br. J. Plast. Surg. 1993; 46: 410-415.
30. Çetinkale O., Konukoğlu D., Şenel O., Demiriz Kemerli G., Yazar Ş. Modulating the functions of neutrophils
and lipid peroxidation by FK506 in a rat model of thermal injury. Burns, 1999: 25; 105-112.
31. Çetinkale O., Şenyuva C., Ayan F., Çokneşeli B., Pusane A. An alternative treatment of massive burns; Skin
allografts and cyclosporine immunosuppression without severe additional depression of cell-mediated
immunity in an animal model. Burns, 1993; 19: 215-219.
32. Çetinkale O. Yanıklara İlk Yaklaşım. Acil Hekimlik, İstanbul Üniversitesi, Cerrahpaşa Tıp Fakültesi Sürekli Tıp
Eğitimi Komisyonu, Yayın No: 3. Ed: Prof. Dr. Ertuğrul Göksoy, İstanbul,1997, 255-268.
33. Çetinkale O. Yanıklar, Travma, Editörler: C. Ertekin, K. Tavillioğlu, R. Güloğlu, M. Kurtoğlu, İstanbul, 2005,
İstanbul Medikal Yayıncılık, 563-593.