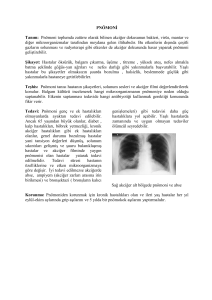
PNÖMONİLER
Dr. Oğuz KILINÇ
(Toraks Derneği Solunum Sistemi İnfeksiyonları Çalışma Grubu adına)
Pnömoniler, oluştukları yere ve hasta özelliklerine göre 3 ana grupta incelenirler. Bu gruplar;
1- Toplum kökenli pnömoniler
2- Hastane kökenli pnömoniler
3- Bağışıklığı baskılanmış hastalardaki pnömonilerdir.
Bu yazıda yukarıda belirtilen sırayla, Toraks Derneği Solunum Sistemi İnfeksiyonları çalışma
grubu tarafından oluşturulmuş pnömoni tanı ve tedavi rehberleri özetlenecektir. Rehberlere
www.toraks.org.tr adresinden tam metin olarak ulaşılabilir.
TOPLUM KÖKENLİ PNÖMONİLER
TANIM:
Toplum Kökenli Pnömoni: Toplumda günlük yaşam sırasında ortaya çıkan pnömonidir. TKP’de klinik
tablo, olası etkenler ve empirik tedavi yaklaşımı açısından iki farklı kategoride değerlendirilebilir.
Tipik Pnömoni: Akut, gürültülü başlangıç, üşüme titreme ile ani yükselen ateş, öksürük, pürülan
balgam çıkarma, plöritik tipte yan ağrısı, fızik muayenede inspiryum sonu ince raller, konsolidasyon
bulguları (perküsyonda matite, bronşiyal ses), radyolojik olarak sıklıkla lober konsolidasyon ve
genellikle lökositozla karakterize bakteriyel pnömonidir. En sık rastlanan etken Streptococcus
pneumoniae’dir.
Atipik Pnömoni: Daha çok genç kişilerde ateş, halsizlik, baş ağrısı gibi prodromal belirtiler ile birlikte
subakut bir başlangıç, kuru veya mukoid balgamla birlikte olan öksürük, hırıltılı solunum gibi
yakınmalarla karakterize, radyolojik olarak genellikle bilateral yamalı infiltratların görüldüğü, fızik
muayene ve radyolojik bulguları arasında çoğu kez uyumsuzluk olan, lökositozun olağan olmadığı,
akciğer dışı-sistemik organ tutulumuna ait semptom ve bulguların ön planda görülebildiği
pnömonilerdir. Başlıca atipik pnömoni etkenleri Mycoplasma pneumoniae, Chlamydia pneumoniae,
Legionella pneumophila ve viruslardır.
TANI YÖNTEMLERİ:
Uyumlu semptomlar ve fizik muayene bulgularının varlığında -eğer mümkünse- alınan akciğer
grafilerinde infiltratların gözlenmesi tanı için yeterlidir. Bunu, sorumlu mikroorganizmanın
belirlenmesi aşaması izler; ancak çoğu zaman etkeni saptamak mümkün olamadığından empirik
tedaviye esas olmak üzere olası etkenleri doğru tahmin etmek gerekir. Bunun için hastanın klinik
tablosunun (tipik-atipik ayrımı), akciğer grafisi bulgularının (lober konsolidasyon), hastada var olan
risk faktörlerinin (Tablo 1) ve eğer yapılabiliyorsa balgamın Gram boyamasının sonuçlarının dikkate
alınması gereklidir.
Fizik Bakı:
Uyumlu semptomları olan bir olgunun, öncelikle pnömoni olup olmadığı kesinleştirilmelidir. Fizik
muayenede ateş, taşikardi, takipne, ortopne, hiperventilasyon, siyanoz, hipotansiyon, lokalize ince
raller, bronşiyal solunum sesi, perküsyonda matite ve vokal fremitus artışı gibi bulgular saptanabilir.
Radyolojik incelemeler:
Semptom ve fizik muayene bulguları ile pnömoni düşünülen hastada, mümkünse göğüs radyografisi
çekilmelidir. Kavitasyon veya retrokardiyak patolojiden kuşkulanılan olgularda, yan grafi de
istenebilir. Göğüs grafileri, hem tanıda hem de pnömoniyi taklit eden diğer patolojilerden ayırımda ve
eşlik eden patolojilerle komplikasyonların (ampiyem, apse) saptanmasında yardımcıdır. Radyolojik
72
görünümden hareketle kesin etyolojik tanıya varmak mümkün değildir. ancak tüberküloz gibi belirli
etyolojilerin tanısında yararlı olur. Radyografi, hastalığın şiddetini (multilober tutulum gibi)
belirlemede de yararlıdır.
Risk faktörü olmayan hastalarda eğer tedaviye klinik yanıt alınıyorsa, erken dönemde kontrol grafisine
gerek yoktur; çünkü radyolojik düzelme klinik iyileşmeye göre daha geç olmaktadır. Klinik durumu
düzelmeyen, hatta kötüye giden ya da tümör gibi eşlik eden bir başka patolojiden kuşkulanılan
hastalarda uzman tarafından birden fazla grafi kontrolü gerekebileceği gibi, toraks bilgisayarlı
tomografisine de başvurulabilir.
Pnömonili bir hastada akciğer grafisi, pnömoninin ilk 24 saatinde, dehidratasyon durumunda,
Pneumocystis carinii pnömonisinde (%10-30 oranında) ve ciddi nötropeni varlığında normal
görünümde olabilir.
Mikrobiyolojik incelemeler:
Balgam veya alt solunum yolundan alınan diğer örneklerin mikroskopik incelemesi tanıda
yardımcıdır. Hasta balgam çıkaramayabilir; önceden antibiyotik kullanım öyküsü balgamın
tanı değerini azaltır. Balgam örneği bol su ile ağız temizliği ve gargara yapıldıktan sonra
alınmalıdır. Elde edilen balgam örneği bekletilmeden incelenmelidir. İncelenmeye elverişli
bir örnek olabilmesi için, balgamın mikroskopisinde küçük büyütmeli objektifle (10x) görülen
yassı epitel hücre sayısının 10’dan az olması gerekir. Polimorfonükleer lökosit (PNL) sayısı
25'in üzerinde ise bu örneğin alt solunum yollarını temsil eden kaliteli bir balgam örneği
olduğu kabul edilir. Kaliteli bir balgamın Gram boyamasında, tüm alanlarda Gram-pozitif
diplokokların veya Gram-negatif çomakların ağır basması ve özellikle bu bakterilere, PNL
sitoplazmaları içerisinde de rastlanması, uygun klinik tablosu olan bir hastada pnömokoksik
pnömoni veya Gram-negatif çomak pnömonisi tanısını önemli ölçüde destekler. Balgam
örneğinde bol PNL varlığına karşın mikroorganizma görülmemesi, M. pneumoniae, C.
pneumoniae, solunum yolu virusları ve Legionella türleri gibi Gram yöntemiyle boyanmayan
patojenleri düşündürür.
Balgam Kültürü
Hastaneye yatırılması gereken hastalarda balgam kültürü yapılabilir. Antibiyotik tedavisi başlanmış
olması, hastanın balgam çıkaramaması veya kaliteli balgam örneği alınamaması, balgamın
laboratuvara ulaştırılmasında gecikme ve sonuçlanmasının 24-48 saat gerektirmesi balgam kültürünün
tanı ve tedaviyi yönlendirmedeki değerini azaltmaktadır. Kimi solunum yolu patojenleri farinkste flora
üyesi olarak da bulunabildikleri için balgam kültüründe üremeleri, alt solunum yolu infeksiyonu etkeni
olduklarını kanıtlamamaktadır. Rutin balgam kültürlerinin duyarlılık ve özgüllüğü düşüktür. Balgam
kültürü sonuçları Gram boyaması sonuçları ile birlikte yorumlanmalıdır.
TKP olgularında, etkenin saptanması için bronkoskopi, transtorasik girişimler ve diğer invazif
işlemler rutin olarak kullanılmaz; ancak tedaviye yanıt alınamayan, kliniği ağır seyreden veya
kötüleşen hastalarda uygulanması gerekebilir.
Kan Kültürü
Kan kültürleri hastaneye yatırılmış hastalarda önerilen kolay, güvenilir ve nispeten ucuz bir tanı
aracıdır. TKP’lerde etkene göre değişmekle birlikte %30’a varan oranlarda (ortalama %11) pozitif
bulunmaktadır. Kan kültürü ateşi olsun ya da olmasın her olguda tercihan antibiyotik
tedavisi başlanmadan önce ve en az iki kez alınmalıdır. Kan kültürleri ve varsa plevra sıvısının kültürü
çoğu kez geç sonuçlanmasından dolayı başlangıç tedavisini yönlendirmez.
73
SEROLOJİ VE DİĞER TESTLER
Mycoplasma, Chlamydia, Legionella ve Coxiella gibi atipik etkenlerin ve virusların kültürü güçtür. Bu
etkenlerin neden olduğu infeksiyonların tanısında çeşitli serolojik, immünolojik ve moleküler
yöntemlerden yararlanılabilir.
Solunum yolu virusları ve atipik mikroorganizmalar ile oluşan infeksiyonların tanısı için serolojik
testler, eğer olanak varsa yapılabilir. Şiddetli pnömonisi olan, beta-laktam antibiyotik tedavisine yanıt
vermeyen, özel epidemiyolojik risk faktörleri olan olgularda veya sürveyans çalışmalarında 15 gün ara
ile alınan çift serum örneğinde serolojik incelemeler istenebilir.
Mycoplasma, Chlamydia, Legionella ve Coxiella infeksiyonlarında akut dönemde IgM antikorlarının
gösterilmesi ya da sınır değerin üzerindeki yüksek IgG titresinin saptanması tanıyı destekler. Erken ve
iyileşme döneminde alınan serum örneklerinde dört kat titre artışının veya serokonversiyonun
gösterilmesi retrospektif tanıda yararlıdır. Antikorların geç dönemde oluşması nedeniyle serolojik
testlerin erken tanıda yararı sınırlıdır.
İdrar, balgam ve kanda pnömokok antijenleri aranabilir. Legionella pnömonisi için idrarda Legionella
antijen testi, balgam ve solunum yolu sekresyonlarında Legionella kültürü, direkt fluoresan antikor
(DFA) testleri yapılabilir.
Hastaneye yatırılması gereken TKP olgularından bir miktar serum örneğinin derin dondurucuda
saklanması durumunda, başlangıçtaki empirik tedaviye yanıt alınamayan olgularda sonradan elde
edilecek serum örnekleriyle karşılaştırmalı değerlendirme yapılarak, atipik etkenler açısından antikor
titrelerindeki artış gösterilebilir.
RUTIN LABORATUVAR INCELEMELERI
Tam kan sayımı, serum elektrolitleri, karaciğer ve böbrek fonksiyon testlerinin pnömoni tanısındaki
katkıları sınırlıdır. Ancak, hastalığın prognozunu tayinde, hastaneye yatış kararı verilmesinde, tedavi
seçiminde ve antibiyotik dozunun belirlenmesinde yararlıdır. Hastaneye yatırılan hastalarda özellikle
prognostik açıdan bilgi verdiği için kan gazları tayini de yapılmalıdır. Örneğin, pnömonili bir hastada
siyanoz, ciddi dispne, hipotansiyon, KOAH, bilinç bulanıklığı varsa kan gazlarına mutlaka bakılması
gerekir.
TKP olgularının tanısında hangi laboratuvar incelemelerin hangi hastalarda yapılması gerektiği
konusunda yol gösterici olması açısından Tablo 2 hazırlanmıştır.
KLINIK YAKLAŞIM VE TEDAVI
Sınıflama ve Empirik Tedavi Yaklaşımı
Pnömoni tanısı almış bir hastada hemen tedaviye başlama gereksinimi vardır. Tüm invazif işlemler ve
gelişmiş laboratuvar desteğine karşın, TKP olgularının yarısından fazlasında etken
saptanamamaktadır. Üstelik bu mümkün olsa bile zaman gerektirmektedir. Bu durum, hiç olmazsa
başlangıçta empirik antibiyotik tedavisini zorunlu hale getirmektedir. TKP’lerin tedavisinde
penisilinler, sefalosporinler, makrolidler, kinolonlar gibi birçok antibiyotik kullanılmaktadır.
Antibiyotik seçiminin hastanın prognozu, ilaç direnci ve tedavi maliyeti açısından yaşamsal önemi
vardır. Son yıllarda yayımlanan tanı ve tedavi rehberlerinde bazı ölçütler esas alınarak başlangıçta
önerilen empirik tedavi yaklaşımına göre olgular gruplara ayrılmaktadır. Gruplamalarda göz önüne
alınan başlıca ölçütler; yaş, hastaneye yatırılma gereksinimi, eşlik eden başka bir hastalığın varlığı,
hastalığın şiddeti ve belirli patojenlere karşı predispozisyon durumudur.
Birinci basamakta görülen pnömoni olguları için verilmesi gereken ilk karar; olguların hastaneye sevk
edilmesinin gerekip gerekmediğidir. Komplikasyon ve mortalite riski yüksek hastalar önceden
belirlenerek erken dönemde hastaneye sevk edilmelidir. Bu kararı verirken dikkate alınması gereken
risk ve ağırlık faktörleri Tablo 3'te gösterilmiştir.
74
Yoğun bakım birimine yatırılma ölçütlerini (Tablo 4) taşıyan olgular (Grup IV) eğer varsa bu üniteye
nakledilmeli veya böyle bir üniteye sahip olan hastaneye sevk edilmelidir. Yoğun bakım biriminde
tedavi edilmesi gereken olgular Pseudomonas infeksiyon riski olmayanlar (Grup IVa) ve olanlar (Grup
IVb) olarak iki gruba ayrılır.
TKP'DE GRUPLARA GÖRE OLASI ETKENLER
Tanımlanan hasta gruplarında sorumlu etkenler, mortalite riski ve buna bağlı olarak empirik tedavi
yaklaşımı farklıdır. Bu dört grup hastada pnömoniden sorumlu etkenlerin dağılımı Tablo 5'te
gösterilmiştir.
TKP'DE GRUPLARA GÖRE EMPIRIK ANTIBIYOTIK TEDAVISI
Hastanın hangi grupta yer aldığı yukarıda tanımlanan ölçütlere göre belirlendikten sonra ilgili grup
için (Tablo 6) önerilen empirik tedavi rejimi başlanmalıdır. Bu öneriler hazırlanırken, her grup için sık
rastlanan sorumlu bakterileri kapsayan, etkin, en dar spektrumlu ve ekonomik ilaçlar esas alınmıştır.
Daha geniş spektrumlu ve farklı ilaçlarla da bu hastaları tedavi etmek mümkündür; ancak bu raporun
hazırlanmasında hem tedavi maliyetinin azaltılması, hem de antibiyotik direnç gelişimini önlenmesi
amaçlanmıştır. Öneriler sadece başlangıç tedavisi için dikkate alınmalıdır, etyolojik tanı
kesinleştirildiğinde etkene yönelik tedavi düzenlenir.
TEDAVI SÜRESI
TKP’de tedavi süresi hastalığın başlangıçtaki şiddetine, sorumlu etkene, bakteriyeminin ya da eşlik
eden bir hastalığın olup olmamasına ve konağın bireysel yanıtına göre değişebilir. Çabuk yanıt veren
pnömokoksik pnömoni için, 7-10 günlük tedavi yeterlidir. Mycoplasma ve Chlamydia pnömonisinde
10-14; Legionella pnömonisinde ise, tedavi süresi 14-21 gün olmalıdır. Etkeni saptanamayan ağır
pnömonilerde tedavi süresi 2-3 haftadan az olmamalıdır.
ANTIBIYOTIK TEDAVISINE YANITIN DEGERLENDIRILMESI
Pnömonili bir hastada tedaviye yanıt, klinik bulgularla ölçülmelidir. Göğüs radyografisinde gerileme
daha geç olacağından, erken grafi kontrolüne gerek yoktur. Etkin bir antibiyotik tedavisi
uygulandığında konak ve etkene ilişkin bazı faktörler rezolüsyonu geciktirse bile, klinik bulgularda
48-72 saat içinde belli bir düzelmenin olması beklenir. Bu nedenle ilk 72 saatte başlangıç tedavisi
değiştirilmemelidir. Klinik olarak önemli ölçüde kötüleşme varsa veya kullanılan tedavinin etkili
olmadığı bir etken saptanmışsa (M.tuberculosis, fungus gibi) tedavi daha erken değiştirilebilir.
Risk faktörü taşımayan ve komplikasyon gelişmemiş pnömonili hastalarda ateş genellikle 2-3 günde
düşer. Bir haftalık tedaviye rağmen olguların %20-40'ında fizik muayene bulguları kaybolmayabilir.
Ancak bu durum tedavi şekli ve süresini etkilememelidir. Göğüs radyografisindeki bulgular klinik
belirti ve bulgulara oranla çok daha geç silinir. 50 yaşın altında ve risk faktörü taşımayan
pnömokoksik pnömonili olguların %40'ında radyolojik silinme 4 haftayı aşabilir. Yaşlı, alkolik ve
KOAH gibi kronik bir hastalığı olanlarda ise bu oran %75'lere çıkmaktadır. Bu durumda hekim
tedirgin olmamalı, seçtiği tedaviyi ve süresini değiştirmemelidir. Ancak, tedavi sırasında klinik
kötüleşme ile birlikte radyolojik bulgularda artma varsa, bu durum, tedavinin etkin olmadığını
gösterir. O zaman ileri incelemeler eşliğinde uygulanan tedavi gözden geçirilmelidir.
75
Tablo-1: BELİRLİ BAKTERİLERLE İNFEKSİYON RİSKİNİ ARTIRAN
FAKTÖRLER
Penisiline dirençli pnömokok
Yaş > 65
Son 3 ayda beta-laktam antibiyotik kullanımı
Alkolizm
Bağışıklığı baskılayan hastalık (Kortikosteroid tedavisi dahil)
Birden fazla eşlik eden hastalık
Kreş çocuğu ile temas
Gram-negatif enterik bakteriler
Huzurevinde yaşama
Eşlik eden kardiyopulmoner hastalık
Birden fazla eşlik eden hastalık
Yakın geçmişte antibiyotik kullanımı
Pseudomonas aeruginosa
Yapısal akciğer hastalığı (bronşektazi, kistik fibroz, ağır KOAH)
Kortikosteroid tedavisi (prednizon >10 mg /gün)
Geniş spektrumlu antibiyotik tedavisi (son bir ayda 7 günden daha uzun)
Malnütrisyon
Anaerop bakteriler
Periodontal hastalık, kötü ağız hijyeni
Aspirasyon kuşkusu
IV madde bağımlılığı
Tıkayıcı bronş patolojileri
Haemophilus influenzae
Sigara kullanımı öyküsü
KOAH
Staphylococcus aureus
Huzurevinde yaşama
Yakın zamanda grip geçirmiş olma
IV madde bağımlılığı
Legionella pneumophila
İleri yaş, malignite, KOAH, kortikosteroid tedavisi
Sigara kullanımı öyküsü
Yakın zamanda konaklamalı seyahat, otel, ofis ortamında kalma
Ev su tesisatında değişiklik
KOAH: Kronik obstrüktif akciğer hastalığı
76
Tablo-2: TKP TANISINDA LABORATUVAR İNCELEMELERİNİN YERİ
Birinci
Poliklinik/
Basamak
Acil Servis
Akciğer grafisi
±
+
Kan sayımı
±
+
Biyokimya
±
+
Balgamın Gram boyaması
±
+
Balgam kültürü
Kan kültürü
Seroloji
İdrarda Legionella antijeni
Torasentez
Oksijen satürasyonu ölçümü
+
*Legionella infeksiyonu kuşkusu varsa, ** Plevral sıvı varlığında
Yatan
Hasta
+
+
+
+
+
+
±
±*
+**
+
Tablo-3 : RISK ve AĞIRLIK FAKTÖRLERI
Risk Faktörleri
Ağırlık Faktörleri *
FİZİK
MUAYENE
• 65 yaş ve üzeri
• Eşlik eden hastalık
o KOAH
o Bronşektazi
o Kistik fibroz
o Diyabet
o Böbrek hastalığı
o Konjestif kalp yetmezliği
o Karaciğer hastalığı
o Malignite
o Serebrovasküler hastalık
• Bir yıl içinde pnömoni tanısı ile
yatış
• Aspirasyon şüphesi
• Splenektomi
• Alkolizm
• Malnütrisyon
• Huzurevinde yaşama
•
•
•
•
•
Bilinç değişikliği
Ateş < 35 oC veya >40 oC (oral)
Kan basıncı (sistolik<90 mmHg
diyastolik<60 mmHg)
Solunum sayısı >30/dak.
Siyanoz
LABORATUVAR
•
•
•
•
•
•
Beyaz küre <4000/mm3; >30.000/mm3
Nötrofil <1000/mm3
Kan gazları (oda havasında)
PaO2<60 mmHg; PaCO2>50 mmHg;
SaO2<%92; pH<7. 35
BUN>30 mg/dl (10.7 mmol/L)
Na<130 mEq/L
Akciğer filminde multilober tutulum,
kavite, plevral efüzyon, hızlı progresyon
Sepsis veya organ disfonksiyonu bulguları
(metabolik asidoz, uzamış PT, aPTT,
trombositopeni, fibrin yıkım ürünleri>1:40)
*Ağırlık faktörlerinden bir veya daha fazlası olan olgular hastaneye yatırılarak tedavi edilmelidir.
BUN: Kan üre azotu
PT: Protrombin zamanı,
aPTT: Aktive parsiyel tromboplastin zamanı, Na: Sodyum
PaO2: Arteryal oksijen parsiyel basıncı PCO2: Arteryal karbondioksit parsiyel basıncı
77
Tablo-4 : YOĞUN BAKIM BİRİMİNE YATIRILMA ÖLÇÜTLERİ
MAJOR
Mekanik ventilasyon gerektiren solunum yetmezliği veya PaO2/FiO2 <200 mmHg
Septik şok tablosu
MİNÖR
PaO2/FiO2 < 300 mmHg
Konfüzyon
Kan basıncı: sistolik <90 mmHg, diyastolik <60 mmHg
Solunum sayısı >30/dak.
İdrar miktarının < 20 ml/saat veya 80 ml / 4 saat olması veya diyaliz gerektiren
akut böbrek yetmezliği
Akciğer filminde bilateral veya multilober tutulum, 48 saat içinde opasitede % 50'den fazla
artış
Tek major veya en az iki minör ölçütün var olması koşulu aranmalıdır.
Tablo-5 : TKP'DE ETKENLERİN GRUPLARA GÖRE DAĞILIMI
Grup I
Risk ve
ağırlık faktörü
yok
• S.pneumoniae
• M.pneumonia
e
• C.pneumoniae
(tek başına
veya mikst
infeksiyon
şeklinde)
• H.influenzae
• Viruslar
•
Diğerleri
Grup II
Risk faktörü var,
ağırlık faktörü yok
• S.pneumoniae
• M.pneumoniae
• C.pneumoniae
• Mikst
infeksiyon**
• H.influenzae
• Enterik Gramnegatifler
• Viruslar
•
Diğerleri
Grup III
Ağırlık faktörü var
a) Risk faktörü yok
b) Risk faktörü var
GRUP IIIa:
• S.pneumoniae
• M.pneumoniae
• C.pneumoniae
• Mikst infeksiyon
• H.influenzae
• Legionella sp.
• Viruslar
GRUP IIIb:
• S.pneumoniae (PDSP*
dahil)
• H.influenzae
• M.pneumoniae
• C.pneumoniae
• Mikst infeksiyon
• Enterik Gram-negatifler
• Anaeroplar
• Viruslar
• Legionella spp.
•
Diğerleri
•
S.aureus
Grup IV
Yoğun bakım birimine
yatırılma ölçütleri var
a) Pseudomonas riski yok
b) Pseudomonas riski var
GRUP IVa:
•
S.pneumoniae
(PDSP* dahil)
•
Legionella spp.
•
H.influenzae
•
Enterik Gramnegatifler
•
S.aureus
•
M.pneumoniae
•
Viruslar
•
Diğerleri
GRUP IVb:
•
P.aeruginosa +
Grup A' daki patojenler
(S.pneumoniae: PDSP*
dahil, Legionella spp.
H.influenzae, enterikGram negatifler,
S.aureus, M.pneumoniae,
solunumsal viruslar,
diğerleri)
* PDSP : Penisiline dirençli Streptococcus pneumoniae
**Mikst infeksiyon (bakteri+bakteri/atipik patojen )
78
Tablo-6: TOPLUM KÖKENLİ PNÖMONİDE EMPİRİK TEDAVİ §
Grup I
Grup II
Grup III
Grup IV
Ağırlık faktörü var
a) Risk faktörü yok
b) Risk faktörü var
YBB’ye yatırılma ölçütü
var
a) Pseudomonas riski
yok
b) Pseudomonas riski
var
Risk ve
ağırlık faktörü yok
Risk faktörü var,
ağırlık faktörü yok
AYAKTAN
TEDAVİ *
POLİKLİNİKTE
TEDAVİ
KLİNİKTE
TEDAVİ
YOĞUN BAKIM
BİRİMİNDE
†
TEDAVİ
Penisilin
(amoksisilin,
prokain penisilin)
2. kuşak
sefalosporin
ya da betalaktamaz
inhibitörlü
aminopenisilin
GRUP IIIa
Makrolid ya da
penisilin¥
GRUP IVa
3. kuşak antiPseudomonas
olmayan sefalosporin
ya da
beta-laktamaz
inhibitörlü
aminopenisilin
+
Makrolid
ya da
Makrolid ya da
Doksisiklin
±
Makrolid veya
Doksisiklin
GRUP IIIb
2. ya da 3. kuşak
anti-Pseudomonas
olmayan sefalosporin
ya da
beta- laktamaz
inhibitörlü
aminopenisilin
+
Makrolid ya da
Doksisiklin
ya da
Tek başına yeni
fluorokinolon
GRUP IVb
Anti-Pseudomonas
beta-laktam (Tablo-6)
Tek başına yeni
+
fluorokinolonΦ
Siprofloksasin,
ofloksasin ya da
aminoglikozid
+
Makrolid‡
§
Pseudomonas riski Tablo-1’de, risk ve ağırlık faktörleri Tablo-3’te, yoğun bakım
birimine yatırılma ölçütleri Tablo-4’te gösterilmiştir.
*
3 günlük antibiyotik tedavisine karşın ateşin düşmemesi halinde, hastaneye sevk
edilmelidir
¥
Tedavinin oral ya da İV olarak seçilmesine ilişkin karar için metne bakınız.
Φ
Pnömokoklara etkili kinolonlar, penisiline dirençli pnömokoksik pnömoni riskini artıran
faktörlerin
varlığında; önerilen antibiyotiklerin etkisiz kaldığı veya bunlara karşı allerji varlığında
uygulanmalıdır.
‡
Fluorokinolon kullanılan hastalarda makrolide gerek yoktur.
†
Yoğun bakım biriminde tüm ilaçlar parenteral uygulanmalıdır.
ya da
79
HASTANE KÖKENLİ PNÖMONİLER
TANIM:
Hastane kökenli pnömoni(HKP); genellikle hastaneye yatıştan 48 saat sonra gelişen ve hastanın
yatışında inkübasyon döneminde olmadığı bilinen pnömoni olguları ile, hastaneden taburcu olduktan
sonraki 48 saat içerisinde ortaya çıkan pnömoni olarak tanımlanır. HKP içinde önemli yer tutan
ventilatörle ilişkili pnömoni (VİP) ise; intübasyon sırasında pnömonisi olmayan, invazif mekanik
ventilasyon desteğindeki hastada intübasyondan 48 saat sonra gelişen pnömonidir.
ETİYOLOJİ:
HKP'de çoğunlukla hastanın endojen florasına ait mikroorganizmalar etkendir. Bu etkenler hastaneye
yatış sırasında hastanın orofarinksinde mevcut olabileceği gibi (primer endojen), hastaneye yatış
sonrasında kolonize olan dirençli hastane bakterileri de ( sekonder endojen) olabilir. Ekzojen kaynaklı
HKP etkenleri ise invazif girişimler sırasında ya da hastane personelinin elleri aracılığı ile bulaştırılan
hastane etkenleridir.
HKP etyolojisinde yer alan mikroorganizmalar, altta yatan hastalık, risk faktörlerinin varlığı ve
pnömoninin ortaya çıkış süresi ile değişebilmektedir. Hastaneye yatıştan itibaren ilk 4 gün içerisinde
oluşan pnömoniler “erken” , 5. gün ve sonrasında ortaya çıkanlar "geç" pnömoniler olarak
tanımlanırlar. Erken pnömonilerde temel etkenler Streptococcus pneumoniae, Haemophilus influenzae
ve metisiline duyarlı Staphylococcus aureus’tur. Geç pnömonilerde ise %55-85 oranıyla ilk sıralarda
P. aeruginosa, Acinetobacter spp., Enterobacter spp., Klebsiella spp. gibi Gram- negatif etkenler yer
alırken, Gram- pozitif koklar; özellikle de S. aureus olguların %20- 30’ unda etken olarak
görülmektedir. Bunların önemli bir kısmı metisiline dirençli kökenlerdir ( Metisiline dirençli S.
aureus; MRSA). HKP’lerin bir kısmı, özellikle VİP'ler polimikrobiyaldir. Anaerop etkenler ise
özellikle orotrakeal olarak intübe edilen hastalarda ve ilk 5 günde gelişen VİP’lerde daha sık olarak
saptanmıştır. Legionella pneumophila pnömonisi saptanan hastanelerde lejyonelloz, ayırıcı tanıda
düşünülebilir. İnfluenzavirus infeksiyonu, koma, kafa travması, merkezi sinir sistemi cerrahisi,
diabetes mellitus, renal yetersizlik gibi risk faktörlerinin varlığında S. aureus sıklığı artmaktadır.
Ülkemizde de benzer etken dağılımı izlenmektedir. Her hastanenin hatta hastane içindeki değişik
birimlerin etken dağılımı farklılık gösterebilir. Ayrıca direnç dağılımının da farklı olabileceği
bilinmektedir. Bu mikroorganizmaların antimikrobiyallere direnç oranları ülkemizde genel olarak
yüksektir. Nötropenik hastalar dışında fungal etkenler düşünülmemelidir. Bronkoskopik veya nonbronkoskopik alt solunum yolu örneklerinde Candida spp. üremesi sıklıkla kolonizasyonu yansıtır.
Uygun empirik tedavinin planlanabilmesi için çok önemli veriler olan lokal etken dağılımı ve
duyarlılık oranlarının zaman içinde değişebileceği gözardı edilmemelidir.
RİSK FAKTÖRLERİ:
HKP’ de rol oynayan risk faktörlerini 3 ana grupta ele almak olasıdır.
1- HKP gelişimine yol açan risk faktörleri
2- HKP’de mortaliteyi artıran risk faktörleri
3- HKP’ de çoğul dirençli mikroorganizmalarla etken olarak karşılaşılmasında rol oynayan risk
faktörleri
1- HKP GELİŞİMİNE YOL AÇAN RİSK FAKTÖRLERİ
A- Hastaya Bağlı Risk Faktörleri
a- Konak savunma mekanizmalarının zayıflaması:
Koma, malnütrisyon, uzun süre hastanede kalma, hipotansiyon, metabolik asidoz, sigara, Kronik
obstrüktif akciğer hastalığı (KOAH), akut sıkıntılı solunum sendromu (ARDS), hipoalbüminemi,
kistik fibroz, bronşektazi, diabetes mellitus, alkolizm, solunum yetmezliği, kronik böbrek yetmezliği
veya diyaliz uygulaması, nöromüsküler hastalıklar, hava yolu reflekslerinin azalması, santral sinir
80
sistemi patolojileri, APACHE II> 16, travma, kafa travması, sinüzit, erkek cinsiyet, sonbahar- kış
mevsimi, aspirasyon, organ yetersizlik indeksi≥ 3.
b- İleri yaş ( >60 yaş)
B- İnfeksiyon Kontrolü İle İlişkili Faktörler
a.Hastane infeksiyonu kontrolüne yönelik genel kurallara uyulmaması
-Hastane personelinin elleri ile kontaminasyon
-Kontamine solunumsal tedavi araçlarının kullanımı
-İntübe hastanın transportu
b.Uygunsuz antibiyotik kullanımı
C- Girişimlere Bağlı Faktörler
a- Medikal tedaviye bağlı risk faktörleri
-Sedatifler, kortikosteroid, sitostatik ajanlar, antasidler, ve H2 reseptör blokerleri,
önceden antibiyotik kullanımı, total parenteral beslenme
b- İnvazif girişimlere bağlı risk faktörleri:
-Torako- abdominal cerrahi ( Uzamış ve komplike girişimler)
-İntübasyon, acil intübasyon, reintübasyon, trakeostomi, bronkoskopi, uzamış mekanik
ventilasyon, intrakraniyal basınç monitorizasyonu, nazogastrik sonda ile enteral
beslenme uygulanması ve bu uygulamaların “supine” pozisyonda yapılması, ventilatör
devrelerinin 48 saatten önce değiştirilmesi, tüp torakostomi, subglottik sekresyonların
aspire edilmemesi, endotrakeal balon basıncının gereğinden düşük olması,
kardiyopulmoner resüsitasyon
D-Etkene Ait Faktörler
- Çoklu antibiyotik direnci
2- HKP’DE MORTALİTEYİ ARTIRAN FAKTÖRLER
•
•
•
•
•
•
•
•
•
HKP’nin uygun olmayan antibiyotik tedavisi
Önceden antibiyotik kullanımı
Pnömoni gelişmeden önce hastanede yattığı süre veya yoğun bakımda kalma, uzamış mekanik
ventilasyon
Yüksek riskli patojenlerle infeksiyon
-P. aeruginosa
-Acinetobacter spp.
-Stenotrophomonas maltophilia
-MRSA
Multilober ve/veya bilateral pulmoner infiltratlar
Altta yatan hastalığın ciddiliği, APACHE II, SAPS
Ağır sepsis/ septik şok, multiorgan disfonksiyon sendromu (MODS),
İleri yaş (>65)
Solunum yetersizliğinin ağırlaşması (PaO2/FiO2< 250)
81
3-YÜKSEK RİSKLİ (POTANSİYEL ÇOKLU DİRENÇLİ *) BAKTERİLERLE HKP
GELİŞİMİNE YOL AÇAN RİSK FAKTÖRLERİ
P. aeruginosa, Acinetobacter spp., S. maltophilia, MRSA
-
Son onbeş gün içerisinde geniş spektrumlu antibiyotik kullanımı
Uzamış mekanik ventilasyon (> 6 gün)
Acil intübasyon
10 mg/günden yüksek dozda prednizon’a eşdeğer steroid kullanımı.
*İki ve daha fazla gruptan antibiyotiğe direnci ifade eder. ( Örn: penisilinler ve sefalosporinler)
TANI:
HKP’ye klinik yaklaşımda, yeni ortaya çıkan semptom ve bulguların pnömoniye bağlı olup
olmadığının ortaya çıkarılması, pnömoni olanlarda etken patojenin tanımlanması ve hastalığın
şiddetinin saptanması amaçlanır. HKP tanısında tek başına klinik değerlendirme yeterli olmayabilir.
Bu nedenle laboratuvar yöntemlerine başvurulması gerekmektedir.
Amerikan Hastalık Kontrol ve önleme Merkezi (CDC)’nin hastane kökenli pnömoni tanısı için
önerdiği ölçütlere göre;
1-Göğüs muayenesinde, ral veya matite olan bir hastada aşağıdaki ölçütlerden birinin bulunması
a-Yeni ortaya çıkan pürülan balgam veya balgamın karakterinin değişmesi;
b-Kan kültüründe etken izolasyonu;
c-Transtrakeal aspirat, bronşiyal fırçalama veya biyopsi ile elde edilen örnekten patojen
izolasyonu;
2- Akciğer grafisinde yeni ve ilerleyici infiltrasyon, konsolidasyon, kavitasyon veya plevral efüzyon
varlığında aşağıdaki bulgulardan birinin olması;
a-Yeni ortaya çıkan pürülan balgam veya balgamın karakterinin değişmesi
b-Kan kültüründe mikroorganizma izolasyonu
c-Transtrakeal aspirat, bronşiyal fırçalama veya biyopsi ile elde edilen örnekten patojen
izolasyonu
d-Solunum sekresyonlarından virus izolasyonu veya viral antijen saptanması
e-Etkene özgü IgM antikor titresinin bir serumda yüksekliği veya IgG antikorlarında 4 kat
artışın aralıklı iki serumda gösterilmesi
f-Histopatolojik olarak pnömoninin saptanması ile HKP tanısı konulur.
Bu ölçütler sürveyans çalışmalarında kullanılmak üzere tanımlanmıştır.
Solunum sistemine ait yakınmaları olan hastaya klinik yaklaşımda;
• yeni başlayan ateş,
• pürülan balgam ve trakeal sekresyonun özelliklerinde değişme,
• lökositoz
• akciğer grafisinde yeni lezyonlar
• oksijenizasyonda ve/veya gaz değişiminde bozulma, ya da
• mekanik ventilasyon uygulanan hastada ventilatör basınçları veya oksijen gereksiniminde
değişiklik,
saptanan hastalarda HKP olasılığı ilk planda düşünülmelidir. Ancak hastaların 1/3 ünde infeksiyon dışı
etyolojiler söz konusudur. (Bkz.ayırıcı tanı) Bu nedenlerle ek tanı yöntemlerine gereksinim
duyulmaktadır.
HKP’nin bir formu olan VİP’in, tanısı oldukça zordur ve uygun tanı stratejisi için tam bir görüş birliği
yoktur. Ateş, lökositoz veya pürülan trakeobronşiyal sekresyon bulguları olan intübe bir hastada,
radyolojik olarak bir infiltratın varlığı VİP tanısında oldukça yüksek oranda bir duyarlılığa sahip
olmakla birlikte, özgüllüğü düşüktür. Bu dört ölçüt birlikte bulunduğu zaman özgüllük yüksektir; fakat
duyarlılık klinik olarak kabul edilemeyecek sınırların (%50’nin) altına düşer. Otopsi çalışmalarında;
82
klinik ve radyolojik ölçütler ile VİP tanısı konulan hastaların %29-62’sinde yanlış tanı konulduğu
saptanmıştır.
HKP düşünülen olgularda dikkatli bir anamnez alınmalı ve fizik muayene yapılmalıdır. İlk olarak her
hastaya akciğer filmi çekilmelidir (mümkünse iki yönlü). Plevral sıvı şüphesi olanlarda toraks
ultrasonografisi, nodüler lezyon, bronşektazi, kistik fibroz gibi akciğer hastalığı varlığında ya da
tedaviye yanıtsız, tanı konamayan olgularda ve yoğun bakım olgularında toraks bilgisayarlı
tomografisi (BT) olanaklar dahilinde önerilir. Ayrıca mekanik ventilasyon uygulanan hastalardaki
pnömoni tanı ve ayırıcı tanısında; noninfeksiyöz nedenlerin ayırt edilmesi, ARDS ve
komplikasyonların değerlendirilmesinde BT yararlı olabilir.
Arter kan gazı analizi veya “pulse” oksimetre ile arteriyel oksijen satürasyonu (SaO2) takibi klinik
pnömoni tanısında ve destek tedavisinde katkı sağlayabilir. Etyolojik tanı amacı ile ilk aşamada
balgam, plevra sıvısı, derin trakeal aspirasyon örnekleri ve 15 dakika arayla iki kez kan kültürü
alınmalıdır. Pnömoniye eşlik eden bakteriyemi gösterilir ise komplikasyon olasılığının yüksek olduğu
düşünülmelidir. Kan kültürü pozitif ise ayırıcı tanıda başka infeksiyon odağı elimine edilmelidir.
Balgamın doğrudan bakısı ve kültür incelemeleri Mycobacterium tuberculosis ve Legionella spp. gibi
sınırlı mikroorganizmalar için güvenilir sonuç verebilir. Ancak diğer mikroorganizmalar için tanı
değeri sınırlıdır. Plevra sıvısı varlığında rutin biyokimyasal ve mikrobiyolojik tetkikler yapılmalıdır.
Solunum yolu örneklerinin niteliği son derece önemlidir. Nitelikli bir örnek 100x büyütmede, her
sahada 25’ten çok nötrofil, 10’dan az epitel hücresi içermelidir. Ancak, nötropenik olgularda ve
Legionella infeksiyonlarında nötrofil sayısı az olabilir. Bu nedenle nötropenik hastalarda ve
Legionella infeksiyonu olasılığında balgam, içerdiği nötrofil sayısı daha az bile olsa incelemeye
alınmalıdır.
Trakeal aspirasyon örneklerinin Gram boyaması ve basit kültürleri ile elde edilen sonuçların
güvenilirliği kolonizasyon nedeni ile düşüktür. Kantitatif kültür yapılabilirse eşik değeri 105-106
cfu/ml üzerindeki üremeler anlamlı kabul edilmeli ve bu eşik değerlerin üzerindeki üremeler
infeksiyon lehine yorumlanmalıdır. Kalitatif kültürlerin negatif prediktif değeri yüksek olduğu için,
antibiyotik tedavisi almayan bir hastada üreme olmaması stafilokok infeksiyonlarını ekarte edebilir.
Legionella şüphesi olan olgularda serolojik tanı ve idrarda antijen aranması yöntemleri kullanılmalıdır.
HKP mikrobiyolojik tanısı için ikinci aşamada yer alan; nonbronkoskopik teleskopik kateter ile
bronkoalveoler lavaj(BAL), BAL, korunmuş fırça yöntemi (PSB), transtrakeal aspirasyon (TTA),
transtorasik ince iğne aspirasyon biyopsisi (TTİİAB) ve açık akciğer biyopsisi (AAB) gibi invazif tanı
yöntemlerinin algoritmdeki yeri ve uygulama zamanı tartışmalıdır. İlgili birimlerin en iyi
uygulayabildikleri ve alınan materyali değerlendirebildikleri yöntemler öncelikle tercih edilmelidir.
Erken başlangıçlı, ağır olmayan HKP'lerde morbiditeyi artırması nedeni ile invazif tanı girişimlerinin
kullanılmasından kaçınılmalıdır. Buna karşın geç başlangıçlı ağır ve VİP’ de risk/ yarar oranı
gözönüne alınarak kullanılabilirler. Klinik bulgular ve birinci aşama tanı yöntemlerine dayanarak
başlanan empirik tedavi ile başarılı olunamayan olgularda olanaklar ölçüsünde invazif tanı
yöntemlerine başvurulmalıdır. Elde edilen materyaller 1/2 saat içerisinde laboratuvara ulaşmalı, ve en
kısa zamanda Gram boyaması, kültür ve/veya kantitatif kültürleri yapılmalıdır. PSB ve BAL’ın
kantitatif kültürlerinde sırasıyla 103 ve 104 cfu/ml üzerindeki değerler anlamlı kabul edilmelidir. Bu
değerlere göre yöntemlerin duyarlılık ve özgüllükleri sırasıyla %91- %78 ve %82- %84 olarak rapor
edilmektedir. Maliyet / yarar oranı dikkate alındığında BAL öncelikle tercih edilmelidir.
Antibiyotik tedavisi altındaki bir hastada PSB için kullanılan eşik değerler yanıltıcı olabilir ve gerçek
bir HKP olgusu atlanabilir (60). Sitospin-akridin oranj boyama yöntemi kullanılarak solunum yolu
sekresyonlarında hücre içi bakteri değerlendirilebilir. BAL’da hücre içi bakteri görülmesi değerli ve
özgüllüğü artıran (%87-100) bir bulgu olmasına rağmen duyarlılığı oldukça değişkendir (%37-100).
İnvazif tanı yöntemleri arasında yeralan TTİİAB ve açık akciğer biyopsisi dışında kalan yöntemlerde
az da olsa kontaminasyon riski vardır. TTİİAB duyarlılığı mekanik ventilasyon uygulanmayan
hastalarda %60, mekanik ventilasyondaki hastalarda ise % 40 olarak bildirilmektedir. Ancak invazif
mekanik ventilasyon uygulanan hastalarda pnömotoraks riski nedeniyle TTİİAB’ den kaçınılmalıdır.
83
İnvazif tanı yöntemleri ile elde edilecek materyallerin değerlendirilmesi konusunda
yetersizlikler sözkonusu ise bu yöntemler üzerinde ısrarcı olunmamalıdır.
SINIFLAMA VE TEDAVİ
HKP altta yatan sebepleri, etyoloji ve gelişen komplikasyonları nedeniyle homojen bir hastalık
değildir. Erken ve uygun olarak başlanan empirik tedavi, hastaların prognozunda en önemli faktördür.
HKP’nin erken veya geç dönemde olması, altta yatan risk faktörleri ve pnömoninin ağırlığı empirik
tedaviyi biçimlendirir. Empirik tedavinin düzenlenmesinde her birim, kendi mikrobiyolojik verilerini
temel almalıdır.
Tablo 2. Hastane Kökenli Pnömonide Etkenler*
Grup 1
(Erken başlangıçlı HKP
≤ 4. gün)
Temel Etkenler:
S. pneumoniae
H. influenzae
M.catarrhalis
S.
aureus ( metisiline duyarlı)
Grup 2
(Geç başlangıçlı HKP
≥ 5. gün)
Enterobacter spp.
K. pneumoniae
S. marcescens
E. coli
Diğer Gram negatif
çomaklar
+
S. aureus
Temel etkenler
Grup 3
( Yüksekriskli, çoğul
dirençli bakteri
infeksiyonu ve mortalite
riski yüksek HKP)
P.aeruginosa,
Acinetobacter spp.
S.aureus
(metisiline
dirençli**)
K.pneumoniae
S. maltophilia
+
Grup 2 etkenleri
* Nadiren anaerop bakteriler (Abdominal cerrahi, belirgin aspirasyon risk faktörleridir.)
**İnfluenzavirus infeksiyonu, koma, kafa travması, merkezi sinir sistemi cerrahisi, diabetes mellitus, renal
yetersizlik gibi patolojiler S. aureus infeksiyonu için risk faktörleridir.
**Ancak antibiyotik kullanımı öyküsü olan hastalarda MRSA akla gelmelidir.
84
HKP’DE EMPİRİK TEDAVİ YAKLAŞIMI
(Bağışıklığı baskılanmış hastalarda gelişen pnömoninin empirik tedavisi için ilgili rehbere bakınız.)
Erken
≤ 4. gün
A-Yüksek riskli, potansiyel çoklu dirençli bakteri
infeksiyonu olasılığı varsa;
•
•
Son 15 gün içinde antibiyotik kullanımı,
6 günden uzun mekanik ventilasyon,
•
48 saatten uzun yoğun bakım biriminde
kalmak,
Acil intübasyon
•
Grup 1
Monoterapi
Geç
≥ 5. gün
B-Mortaliteyi artıran diğer faktörler varsa;
•
•
•
Grup 2
Monoterapi***
Bilateral, multilober, kaviter tutulum, apse,
ampiyem, hızlı radyolojik progresyon,
PaO2/FiO2< 250
Ağır sepsis/ septik şok
Beta-laktam+beta-laktamaz
inhibitörü *
veya
2.-3. kuşak anti-Pseudomonas
olmayan sefalosporin
veya
Yeni kinolon**
Grup 3****
Kombine tedavi
Beta-laktam+beta-laktamaz
inhibitörü*
veya
3.kuşak anti
Psödomonas olmayan
sefalosporin
veya
Kinolon
(Ofloksasin /Siprofloksasin)
Anti Pseudomonas penisilin
(Piperasilin- tazobaktam)
veya
Anti Pseudomonas
sefalosporin
(seftazidim,sefoperazonsulbaktam, sefepim)
veya
Karbapenem
(imipenem, meropenem)
+
*Farmokinetik özellikleri nedeni ile parenteral tedavide ampisilin- sulbaktam, ardışık tedavi
protokolünde oral tedavide klavulanik asid amoksisilin tercih edilmelidir.
**Yeni kinolonlar yüksek tedavi maliyeti ve daha geniş spektrumları nedeniyle ilk seçenek ajanlar olarak
değil, diğer ajanlara alternatif olarak düşünülmelidir.
*** Birimde / hastanede önerilen ajanlara direnç söz konusu ise piperasilin-tazobaktam ya da
karbapenemler, duyarlılık oranları dikkate alınarak tercih edilmelidir.
****Glikopeptidlerin empirik tedavide yeri yoktur.
HKP TEDAVİSİNDE GENEL İLKELER
85
Erken ve uygun tedavi yaklaşımı hastanın prognozu üzerine önemli ölçüde etkilidir. Bu nedenle en
kısa sürede tanının oluşturulması ve etyolojik tanı için gereken örnekler alındıktan sonra uygun
empirik tedavinin derhal başlanması gerekir.
HKP hasta gruplarının çeşitliliği, etkenlerin ve antibiyotik duyarlılıklarının hastaneler/ birimler
arasındaki farklılığı nedeni ile standard tedavi yaklaşımı mümkün olmamakta, her grup hasta için
etken patojen spektrumu dikkate alınarak hazırlanan alternatif tedavi yaklaşımları önerilmektedir. Bu
tedavi yaklaşımlarının pratikte bazı temel prensipler korunarak modifiye edilmesi gerekir.
İnfeksiyonun geliştiği servisin ya da en azından hastanenin mikrobiyolojik flora ve antibiyotik direnç
paternlerinin değerlendirilmesi gereklidir.
Öneriler yalnızca empirik antibiyotik uygulanması için geçerli olup, etken izole edildikten sonra
antibiyotik duyarlılığına göre spektrum daraltılmalıdır.
Empirik tedavide seçilecek antibiyotiğin farmakolojik ve farmakokinetik özellikleri gözönüne
alınmalıdır. Örneğin Solunum sekresyonlarına penetrasyonu düşük olan aminoglikozidlerin
pnömoni gelişimine bağlı düşük pH’ da inaktive olabileceği göz önüne alınarak HKP' de asla
monoterapi ajanı olarak kullanılmamalıdır. Ancak Grup 3’ teki indikasyon durumunda kombine
tedavide yer almalıdır.
Empirik tedavide antibiyotiklerin farmakodinamik özellikleri gözönüne alınmalıdır. Örn.:
Aminoglikozidler konsantrasyona bağlı bakterisid etkileri ve postantibiyotik etkileri nedeni ile
günde tek doz şeklinde uygulanmalıdır. İleri yaş ve renal fonksiyonları bozuk hastalarda
aminoglikozidler dikkatli kullanılmalıdır.
HKP’li tüm olgularda tedaviye parenteral yoldan başlanmalıdır. Klinik yanıt elde edilmiş olgularda
ardışık tedavi ilkelerine uygun olarak oral tedaviye geçilebilir.
P. aeruginosa, Acinetobacter spp. ile oluşan pnömonilerde mutlaka kombine tedavi uygulanmalıdır.
İki beta-laktam antibiyotik kombine edilmesinden kaçınılmalıdır. Sinerjistik olmayacağı gibi
antagonist etkili olabilir; beta- laktamaz indüksiyonu nedeni ile her iki ajan inaktive olarak tedavi
başarısız olabilir. P. aeruginosa infeksiyonlarında ortak direnç mekanizmalarını indüklemesi
nedeni ile karbapenem+ kinolon kombinasyonlarından mümkün olduğunca kaçınılmalıdır.
Glikopeptidler empirik tedavide yer almamalıdır. Ancak noninvazif ya da invazif yöntemle alınan alt
solunum yolu örneğinin Gram boyalı incelemesinde stafilokok morfolojisi destekleniyorsa Grup
3’ te empirik tedaviye glikopeptid eklenmelidir. Bu hastalarda empirik olarak başlanan glikopeptid
etkenin stafilokok olmadığı gösterilince kesilmelidir.
Tedavi süresi HKP olgularında ortalama 10-14 gün olmalıdır. Ancak tedavi süresi pnömoninin
ağırlığı, klinik yanıtın alınması için geçen süre ve etken olan mikroorganizmaya göre
ayarlanmalıdır.
TEDAVİYE YANITIN DEĞERLENDİRİLMESİ
HKP’ de tedaviye yanıt; tanının doğruluğuna, hastaya ait ( yaş, eşlik eden hastalık), bakteriye ait (
direnç paterni ve virülans) faktörlere göre değişim gösterebilir.
Ateşsizlik yanıtı ve genel durumun düzelmesi yanında lökosit sayısı, sola kayma, CRP, kan gazı
değerlerinin normale yaklaşması tedavi yanıtının ilk bulgularıdır. Klinik seyir; rezolüsyon, gecikmiş
rezolüsyon, kısmi iyileşme, başarısızlık, relaps ve ölüm ile sonlanabilir. Empirik antibiyotik tedavisi
belirgin klinik kötüleşme veya tedaviye dirençli bakteri saptanması nedenleri dışında ilk 48- 72 saatte
değiştirilmemelidir.
Ağır pnömonilerde klinik seyirin değerlendirilmesinde akciğer radyografilerinin değeri düşüktür.
Tedavinin erken döneminde genellikle radyolojik progresyon görülebilir. Özellikle ileri yaş ve eşlik
eden hastalık varlığında; radyolojik düzelme klinik düzelmeden daha yavaştır. Ancak klinik düzelme
olmaksızın akciğer grafisinde multilober tutulum şeklinde progresyon, 48 saat içerisinde
infiltrasyonun sayı ve boyutunda artma , kaviteleşme, plevral efüzyon gelişmesi kötüye gidiş ve
tedaviye yanıtsızlık olarak değerlendirilmelidir. Ayırıcı tanıda düşünülen (Tablo 1) patolojiler ön
planda ise algoritmdeki invazif tanı yöntemleri öncelikli olarak uygulanabilir. Buna karşılık
86
başlangıçtaki empirik tedavinin uygunluğu ve erken başlanmasının mortaliteyi azaltan en önemli iki
faktör olduğu, bronkoskopik yöntemlerin mortaliteyi azaltmadığı unutulmamalıdır.
Tablo 1: HKP’de Ayırıcı Tanı
Tedavi yöntemleri ile ilişkili olanlar Altta yatan hastalığın akciğer tutuluşu
Kardiyak akciğer ödemi
Kollajen vasküler hastalıklar
İlaca bağlı pnömonit
Lenfoma /Lösemi
Oksijen toksisitesi
Metastazlar
Radyasyon pnömonitleri
Alveoler hemoraji
Yeni Malign Oluşumlar
Kaposi sarkomu
Tedavi sonrası lenfoma
Bronko-alveoler karsinom
Diğer nedenler
ARDS
Gastrik asid aspirasyonu
Pulmoner emboli
Nonspesifik interstisyel pnömoni
Atelektazi
Akciğer kontüzyonu
BAĞIŞIKLIĞI BASKILANMIŞ HASTALARDA PNÖMONİLER
EPİDEMİYOLOJİ VE SORUNUN BOYUTU
Bağışıklık sistemi baskılanmış olguların sayısı son yıllarda hızla artmaktadır. Bu grup içinde
kemoterapi alan solid tümörü ya da hematolojik malignitesi olan olgular; organ transplantasyon
alıcıları; nonmalign hastalıkları nedeniyle kortikosteroid veya kemoterapötik ajan kullananlar;
doğumsal ve edinsel olarak (HIV infeksiyonu gibi) bağışıklığı baskılanmış olan olgular sayılabilir.
Pulmoner komplikasyonlar bağışıklığı baskılanmıs hastalalarda çok önemli bir morbidite ve mortalite
nedenidir.
Bağışıklık sistemi baskılanmış hastalarda (BBH) pulmoner infiltrasyonların büyük çoğunluğu
infeksiyöz nedenlerle ortaya çıkar . Nötropenik ya da lokal infiltrasyonu olan hastalarda pulmoner
infiltrasyonların infeksiyona bağlı olma olasılığı % 80’ den fazladır. Konak savunma defektlerine
göre infeksiyon etkenlerinin sınıflaması tablo 1 de gösterilmiştir.
Bağışıklığı baskılanmış bir olguda yeni oluşan pulmoner infiltratların tanısı ve tedavisi genellikle
güçlük yaratır. Bu hasta grubunda tanı güçlüklerinin nedenleri:
1)klinik ve laboratuvar bulguların silik ve atipik olması;
2)infeksiyöz ve infeksiyon dışı nedenlerin birlikte görülebilmesi;
3)birden fazla infeksiyon etkeninin birlikte bulunabilmesi;
4)hastaların genel durumu ve altta yatan hastalığın bazı tanısal girişimlere izin vermemesidir.
Bu hastalarda mortalite oranı altta yatan hastalığa ve infeksiyöz ajanın türüne göre % 45 ile % 100
arasında değişmektedir.
Altta yatan hastalığın ciddiyeti ve tanı koymadaki güçlükler nedeni ile bu hastalara erken empirik
tedavi başlanması gerekmektedir. İnfeksiyöz etkenlerin ve infeksiyon dışı nedenlerin çeşitliliği bu
olgularda empirik tedavi belirlenmesini güçleştirmekte ve multidisipliner yaklaşımı gerekli
kılmaktadır. Hastalarda akciğer problemi ortaya çıktığı zaman primer izleyen hekime ek olarak göğüs
87
hastalıkları, infeksiyon hastalıkları, radyoloji, mikrobiyoloji, patoloji, göğüs cerrahisi ve yoğun bakım
uzmanlarından oluşan bir ekibin ortak çabası gerekmektedir. Bu birlikteliğin, sorunun ilk başladığı
noktadan sonlanana dek sürdürülmesine özen gösterilmelidir.
KLİNİK YAKLAŞIM
Bağışıklık sistemi baskılanmasının türüne göre etkenler farklı olduğundan, klinik yaklaşım üç ana
grupta değerlendirilmektedir:
1. Nötropenik olgular
2. Nötropenik olmayan olgular
3. AIDS’ li olgular
NÖTROPENİK OLGULAR
Nötropeni, nötrofil sayısının 500 / mm3’ün (0.5 x 109 / lt); derin nötropeni ise 100 / mm3’ün (1.0 x 109
/ lt) altında olması şeklinde tanımlanır. Buna ek olarak nötrofil sayısı 500-1000 arasında olan, ancak
bu sayının süratle 500’ ün altına düşmesinin beklendiği olgular da nötropenik olarak değerlendirilir.
Bu grupta etken ve prognozun belirlenmesinde nötropeninin süresi ve derinliği önem taşır. Nötrofil
sayısı 100/mm3’ün altında olan ve nötropenisi 10 günden uzun süren ya da sürmesi beklenen olgular
yüksek risk grubu olarak değerlendirilir. Altta yatan hastalığın ciddiyeti, uygulanan kemoterapi
yoğunluğu, tedavi başarısını olumsuz etkilemektedir. Önceki nötropenik atak sırasında saptanmış
mantar infeksiyonu olan olgular, öncelikle bu yönden değerlendirilmelidir.
Bu grup içerisinde lösemi veya lenfoması olan ya da allojeneik hematopoetik kök hücre
transplantasyonu yapılmış hastalar pnömoni gelişimi açısından en yüksek risk altındadır. Febril
nötropeni, nötropenik bir hastada ateşin bir kere 38.3 °C’nin üzerine çıkması ya da bir saat süreyle 38
o
C ya da üzerinde ateş olması olarak tanımlanır .
Son yıllarda evde tedavi edilebilecek düşük riskli febril nötropeni grubu tanımlanmış olsa da
pnömonisi olan nötropenik olguların tümü yüksek riskli kabul edilip hastaneye yatırılmalıdır.
Nötropenik hastalarda ateşin nedeni % 60 oranında infeksiyondur, bu olguların %20 sinde akciğer
tutulumu vardır ; ancak otopsi çalışmalarında bu oranın %90’ a kadar çıktığı bildirilmiştir. Bu
olgularda en sık rastlanan etkenler Gram- negatif bakteriler (P. aeuroginosa, K. pneumoniae,
Escherichia coli gibi) , S. pneumoniae, S. aureus, koagülaz- negatif stafilokoklar, viridans
streptokoklar ve Aspergillus’tur. Ancak son yıllarda bu olgu grubunda daha az bilinen Gram- negatif
ve pozitif patojenlerin ve CMV’nin de pnömoniye neden olduğu bildirilmektedir.
Nötropenik olgularda yangısal yanıt olmaması nedeniyle, pnömonide fizik bakı ve akciğer grafisi
tümüyle normal bulunabilir. Bu hastalarda BT, YRBT akciğer grafisine yansımayan infiltratları
gösterebilir. Pürülan balgam bu olguların ancak %8’ inde saptanmıştır. Nötropeninin düzelmesini
takiben klinik bulguları düzelen hastalarda bazen radyolojik bulguların ilerlediği ve rallerin ortaya
çıktığı gözlenebilir. Bu durum infeksiyonun progresyonu olarak nitelendirilmemelidir.
Akciğer tutulumu olan nötropenik olgulardaki tanı ve tedavi algoritması Şekil 1’de görülmektedir.
Akciğer infiltrasyonu olmayan ve başlangıçtaki empirik antibakteriyel tedaviye cevap vermeyen
yüksek riskli hastalarda tedavinin 2-5.gününde çekilen YRBT ve serumda galaktomannan
antijenemisinin araştırılması invazif aspergilloz tanısı açısından değerli olabilir.
88
NÖTROPENİK OLMAYAN OLGULAR
Bu grup çok geniş bir hasta spektrumunu içerir (solid organ / nötropeniden çıkmış kemik iliği
transplant hastaları, uzun süreli steroid / immünosüpresif sağaltım alanlar, vb) . Her alt gruptaki
olgularda öncelikli olası etkenler ve sık görülme zamanları değişebilir.
Hematopoetik kök hücre transplantasyonu sonrası, kemik iliği yapılanması tamamlanmış ve böylece
nötrofil sayısı normale dönmüş hastalarda (alıcılarda) geç dönemde daha çok pnömokokların sorumlu
olduğu bakteriyel pnömoniler görülmektedir. Allogeneik transplant alıcılarında, profilaktik ve
“preemptive” tedavinin yaygın kullanımı nedeni ile CMV görülme sıklığı önemli ölçüde azalmış ve
görülme zamanı transplantasyon sonrası geç dönemlere (100.günden sonra) kaymıştır. Bu grup
hastalarda etkin profilaksi sayesinde PCP de çok azalmıştır.
Solid organ transplant alıcılarında da viral etkenler içinde en önemlisi CMV’dir. CMV infeksiyonu
insidensi renal transplant alıcıları için % 75 olarak bildirilmiştir. Ülkemiz için bu oran % 31-81 olarak
belirtilmiştir. Bu olgularda H. influenza, S. pneumoniae gibi etkenlerin yanısıra Nocardia ve
mikobakterilerde önemli patojenlerdir. Ülkemizde renal transplant alıcılarının tüberküloz insidansı
% 2-4 düzeyinde bildirilmiştir. Ayrıca diyalize giren kronik böbrek hastalarında ekstrapulmoner
tüberküloz insidansının yüksek olduğu bildirilmektedir.
Kollajen vasküler hastalık nedeni ile tedavi gören hastalarda S.pneumoniae, H. influenzae, M.
catarrhalis, Legionella, M. pneumoniae, C. pneumoniae ile pnömoniler görülebilir. Bu grup hastada
düşük olasılıklı olmakla birlikte PCP görülebileceği unutulmamalıdır.
Nötropenik olmayan olgularda empirik yaklaşım, tanı-tedavi algoritması Şekil 2’de gösterilmiştir.
Gerek nötropenik gerekse nötropenik olmayan olgularda radyolojik görünüme göre etkenler
değişmektedir. Radyolojik bulgulara göre daha ön planda düşünülmesi gereken olası etkenler ve
infeksiyon dışı nedenler Tablo 2 ve 3’ te gösterilmiştir. Radyolojik bulgulara dayanan yaklaşım,
ayırıcı tanı spektrumunu daraltmak amacıyla kullanılabilir; ancak, bu olgularda radyolojik bulguların
çok değişkenlik gösterebildiği, yanıltıcı olabileceğı ve mikrobiyolojik tanının temel olduğu
unutulmamalıdır. Böbrek transplant alıcılarında, kontrast nefropatisi gelişme riski nedeniyle, kontrastlı
BT çekimi indikasyonu konulmasında dikkatli davranılmalıdır. Bu hasta grubunda kontrast maddeyle
BT çekimi gerektirecek bir patolojik süreç sıklığı fazla değildir.
AIDS’ LI OLGULAR
Bu grupta infeksiyöz etkenler, hastalığın evresine (CD4 sayısına) göre değişmektedir. Bu hastalarda
son yıllardaki etkin antiretroviral tedaviler sonucunda immün sistemde uzun süreli düzelmeler
sağlandığından fırsatçı infeksiyon sıklığında belirgin azalma saptanmıştır. Bu tür infeksiyonlar ancak
yeterli tedavi alamayan ya da tedaviye dirençli olgularda gorülmektedir.
Bakteriyel patojenler arasında en sık saptanan S. pneumoniae ve H. Influenzae’dır.Diğer sık
karşılaşılan etkenler P. aeruginosa , enterik Gram- negatifler ve S. aureus’tur. P. carinii, HIV
infeksiyonu olmayan olgularda daha akut seyirli klinik tablolara yol açarken, AIDS’li olgularda kronik
gidiş görülebilir. Benzer Şekilde, PCP için difüz bilateral infiltrasyonlar tipik radyografik görünüm
olmakla birlikte, özellikle pentamidin profilaksisi uygulanan olgularda atipik radyografik bulguların
da olabileceği bilinmektedir. Mortalite oranının % 5-43 arasında olduğu bildirilmektedir.
AİDS’li olgularda tanı ve tedavi yaklaşımı şekil 3’de görülmektedir.
TANI
BBH’ de pnömoni tanısında anamnez, fizik bakı bulguları ve radyolojik incelemelerin yanı sıra,
invazif ya da noninvazif yöntemlerle elde edilen solunum yolları örneklerinin mikrobiyolojik ve
patolojik açıdan incelenmesi önem taşımaktadır. Bu hastalarda ateş yüksekliği ve solunum sıkıntısı
89
bulunmasına karşın, akciğer grafisinin normal sınırlarda olabileceği unutulmamalıdır. Bu olgularda
hipoksemi gelişmesi de uyarıcı olmalıdır.
Mikrobiyolojik tanımlamada solunum yolu örneklerinin mikroskopik direkt boyasız preparatları
Aspergillus ve diğer mantar elemanlarının ; boyalı preparatlar ise çok çeşitli mikroorganizmaların
tanınmasında yararlı yöntemlerdir. Bu örneklerin bakteriyel, mikobakteriyel, viral ve fungal
kültürleri önemlidir. Ayrıca özellikle kantitatif bakteriyel kültürlerinin özgül ve duyarlı yöntemler
olduğu bilinmektedir. Pnömoniler sıklıkla bakteriyemi ya da fungemi ile birlikte olduğu için, bu
olgulardan hemokültür gönderilmesi de gereklidir.
Mikroskopik bakı ve kültür yöntemleri dışında mikroorganizmaya özgü antijenlerin (direkt fluoresan
antikor, lateks aglütinasyon, radioimmünoassay, enzim immünoassay vb) ve nükleik asidlerin
saptanması da (hibridizasyon,PCR vb) özellikle hızlı tanıda önemlidir. Örneğin Legionella
infeksiyonları tanısında idrarda Legionella antijeninin , CMV hastalığında CMV antijenemisinin ve
kanda kantitatif CMV DNA ve RNA’nın gösterilmesi tanı koydurucudur. Serokonversiyonun olduğu
primer infeksiyonun dışında antikorların gösterilmesi CMV açısından bu hastalarda yardımcı değildir;
infeksiyon riskinin belirlenmesi amacıyla, transplantasyon öncesi alıcı ve vericilerin CMV serolojik
profillerinin saptanması gerekir. CMV antijenemi testinin transplantasyon alıcılarındaki
değerlendirmesi, yapılan transplantasyonun türü, hastalık belirti ve bulgularının eşlik etmesi, kişinin
serolojik durumu, rejeksiyonun eşlik etmesi ve henüz tüm merkezlerde standard uygulanmayan
antijenemi testlerinin yöntemi ile ilişkilidir. Bazı merkezler, semptom öncesi dönemde saptanan
antijenemi pozitifliği , semptomlardan 11 ve 14 gün önce, sırasıyla seronegatif ve seropozitiflerde,
görüldüğünden “preemptive” tedavi yaklaşımlarını tercih etmektedirler. Yine düşük pozitif saptanan
testin birkaç gün sonra yinelendiğinde, pozitif hücre sayısında artış olması tedaviye yönlendirmelidir.
Değişik merkezlerde farklı yöntemlerle yapılan antijenemi testindeki eşik değer yaklaşımları kalp
transplantasyonu alıcılarında 100-400 hücre/ 2x105, kalp-akciğer transplantasyonu alıcılarında 50
hücre/ 2x105, karaciğer transplantasyonu alıcılarında 100 hücre/ 2x105, renal transplantasyon
alıcılarında 40-50 hücre/ 2x105 ve kemik iliği transplantasyonu alıcılarında 2-5 hücre/ 2x105 hücrede
gibi bildirilmekle beraber bu konuda standard yaklaşım henüz yoktur.
CMV DNA (Monitor) PCR testinde ise, karaciğer transplantasyon alıcılarında > 5000 kopya/ml
değerlerin semptomatik hastalık ile korelasyon gösterdiği belirtilmiştir.
İnvaziv Aspergillus infeksiyonlarının tanısında serumda galaktomannan araştırılması tanıda değerlidir
Bunların yanı sıra, özellikle etkene yönelik antikorların serolojik yöntemlerle gösterilmesi tanıya
yardımcı olmaktadır (M. pneumoniae, C. pneumoniae vb ).
Bilgisayarlı tomografi patolojik sürecin niteliği hakkında fikir verebilmektedir. Bu amaçla mediastenin
değerlendirilmesinde ya da lenf ganglionları ve kitle lezyonlarının ayırt edilmesinde spiral BT,
parankimal süreçler hakkında daha ayrıntılı bilgi edinilmesinde yüksek rezolüsyonlu BT (YRBT)
tercih edilmelidir. YRBT’de kesit aralıkları 1 cm’den geniş olmamalıdır. Her iki incelemenin birlikte
istenmesinin, maliyeti iki katına çıkaracağı unutulmamalıdır. Mümkünse, önce akciğerler taranmalı ve
infiltrasyon saptanan alanlardan ince kesitler alınmalıdır. Burada en doğru yaklaşım, klinisyen ile
radyologun doğrudan ilişki kurup, uygun inceleme protokolünü belirlemesidir.
90
Tablo 1. Konak Savunma Defektlerine Göre Pulmoner İnfeksiyon Etkenlerinin Sınıflandırılması
Konak Savunma Defekti
Nötropeni
İnfeksiyon Etkeni
Enterik Gram- negatif bakteriler
P.aeruginosa
S.aureus
Koagülaz- negatif stafilokoklar
Streptokoklar
Enterokoklar
Aspergillus
Candida spp.
Hümoral İmmün yetmezlik
S.pneumoniae
H.influenzae
Mikobakteriler(tüberküloz, atipik mikobakteriler)
Funguslar
Viruslar(CMV,VZV,HSV,RSV)
P.carinii
T.gondii
S.stercoralis
Hücresel immün yetmezlik
Tablo 2. İmmunsüpresif Hastalarda Pulmoner İnfeksiyon Etkenlerinin İnfeksiyonun Seyrine ve
Radyolojik Paterne Göre Sınıflandırılması
Radyolojik görünüm
Fokal (konsolidasyon)
KLİ
Akut
Bakteriyel
Aspergillus
Legionella
Nodüler veya kaviteli
Bakteriyel akciğer apsesi
NİK
Subakut veya sinsi
Aspergillus
Nocardia
M.tuberculosis, MAI
M.tuberculosis
Nocardia
Aspergillus
Cryptococcus
Difüz (interstisyel)
CMV
P.carinii
CMV
P.carinii
Respiratuar sinsisyum virusu
(RSV)
Miliyer tüberküloz
91
Tablo 3. Radyolojik görünüme gore olası infeksiyon dışı nedenler
Nodüler ya da kaviteli
Difüz
Fokal
Akciğer ödemi (kardiyak ya da Malignite
BOOP
Septik emboli
non-kardiyak)
Radyasyon pnömonitisi
Bronşiyolitis obliterans organize Kaposi sarkomu*
Pulmoner emboli ve infarktüs
pnömoni (BOOP)
Fantom tümör
Nonspesifik interstisyel
Primer/metastatik tumor
pnömoni (NİP)
Atelektazi
Lenfositik interstisyel pnömoni
Kaposi sarkomu*
(LIP)
İlaca bağlı pnömonit
Lenfanjitis karsinomatoza
Alveoler hemoraji
Lösemik tutulum
Üremik akciğer
Radyasyon pnömoniti
*Kaposi sarkomunun insan herpesvirus tip 8 ile ilişkili olduğu bilinmektedir (60).
92
AKCİĞER İNFİLTRASYONU
Fokal *
Nötropenik ateş
epizodu başında
Difüz interstisyel
Uyarılmıs Balgam§ + empirik tedavi
(anti-pseudomonas kombinasyon + kotrimoksazol)∋
empirik tedavi
altında gelişen
Balgam / uyarılmış balgam** §
Balgam (-) **
Empirik tedavi ***
anti-pseudomonas beta-laktam
+ aminoglikozid φ, =
Balgam (+) **
Uygun tedavi
Balgam (-)
2 –5 gun etkinlik izlemi ****
uygun
tedavi
Balgam (+)
Yanıt var
Yanıt yok
Yanıt var
Yanıt yok
Tedaviye devam
Amfo B +BT #+bronkoskopik işlemler
(48-72 saat izlem) *****
Tedaviye
devam
Yanıt var
ya da tanı var
Yanıt yok
Yanıt yok
fungal infeksiyonu
tanı yok
destekleyen bulgular var
Tedavi
Amfo B dozunun artırılması
AAB / VATS
Şekil 1 : Nötropenik olgularda tanı ve tedavi yaklaşımı
* Fokal infiltrat kapsamına multifokal, nodüler veya kaviteli gölge koyulukları da girmektedir
** Nötropeniden çıkıldığı dönemde ortaya çıkan infiltrasyonlar yangısal reaksiyonun
belirginleşmesi (görünebilir hale gelmesi) nedeniyle olabileceği için, bu olgular öncelikle
izlenmelidir. Balgam dışında, plevra sıvısı ve kan gibi diğer örneklerin de mikrobiyolojik
incelemesi yapılmalıdır. Balgamda Pseudomonas dışı bir bakteri soyutlansa bile,
başlanan anti-pseudomonas antibiyotik kesilmemeli, gerek varsa, yeni ilaç eklenmelidir.
*** Antibiyotiklerin açıklaması için metne bakınız
****Yanıt için bekleme süresi klinik seyre göre belirlenir. İzlemde temel olarak ateş yanıtı
dikkate alınmalıdır.
***** Hastanın klinik durumuna göre bronkoskopi amfoterisin B sağaltımının başlanmasıyla
eşzamanlı yapılabilir ya da amfoterisin B sağaltımının 48-72 saatteki yanıt beklenebilir.
§
Solunum yetmezliği nedeniyle intübe edilen olgularda, bronkoskopik örnekler ya da
endotrakeal aspirat ilk aşamada alınabilir.
# Spiral BT ve/veya YRBT çekilmelidir
φ Aminoglikozid yerine siprofloksasin de (karbapenem ile kombinasyon dışında) kullanılabilir.
✝ Febril nötropenisi olan olgu şoktaysa, kalıcı kateteri varsa, kinolon profilaksisi almaktaysa, ciddi mukozit bulguları
varsa, bu aşamada tedaviye glikopeptid eklenmelidir.
∋ Uzun süreli steroid tedavisi alan nötropeniklerde Legionella da etken olabilir ve empirik
tedaviye makrolid eklenmesini gerektirebilir. Anti-pseudomonas kombinasyonda kinolon
kullanılması bu olasılığı karşılayacaktır.
93
AKCİĞER İNFİLTRASYONU
Fokal *
Difüz interstisyel
Empirik antibakteriyel tedavi **
+ balgam incelemesi**** §
Empirik antibakteriyel tedavi ***
+ balgam incelemesi ****§
Tanı (+)
Tanı (-)
Tedavi
48-72 saat izlem
Yanıt var
Tanı (-)
YRBT,BAL / pro-BAL
PSB, TBB
Yanıt yok
Tanı (-)
BT #
Tedaviye
devam
Tanı (+)
Tedavi
Tanı (+)
Tedavi
BAL/pro-BAL,PSB,TBB
Tanı (+)
Tedavi
Tanı (-)
AAB / VATS
Şekil 2: Nötropenik olmayan BBH’de tanı ve tedavi yaklaşımı
*
**
Fokal infiltrat kapsamına multifokal, nodüler veya kaviteli gölge koyulukları da girmektedir
Bu olgular altta yatan hastalığı olan toplum kökenli pnömonili hastalar gibi değerlendirilmelidir.
Pnömoni hastanede gelişmiş ise hastane kökenli pnömoniler için geçerli önerilere uyulmalıdır.
*** Empirik tedavi için kinolon / makrolid + kotrimoksazol kombinasyonu önerilebilir. Bu grupta
empirik tedavi planlanırken hastanın PCP profılaksisi alıp almaması, CMV pnömonisi ya da
Legionella infeksiyonu için riskli grupta olup olmaması, o sırada antimikrobiyal tedavi alıp
almaması, organ transplant alıcısıysa, infeksiyonun zamanı, rejeksiyon varlığı, böbrek ve
karaciğer fonksiyonları göz önüne alınmalıdır.
**** Balgam dışında, plevra sıvısı ve kan gibi diğer örneklerin de mikrobiyolojik incelemesi
yapılmalıdır. Difüz interstisyel radyografik patterni olanlarda CMV antijenemisi bakılmalı ve/veya
nükleik asid testleri yapılmalıdır.
§
#
Solunum yetmezliği nedeniyle intübe edilen olgularda, bronkoskopik örnekler ya da
endotrakeal aspirat ilk aşamada alınabilir.
Spiral BT ve/veya YRBT çekilmelidir (Bkz. Tanı bölümü).
94
AKCİĞER İNFİLTRASYONU
Uyarılmıs Balgam incelemesi*
Tanı (-)
Tanı (+)
Empirik tedavi ** + BAL, TBB
Tanı (-)
Tedavi
Tanı (+)
Yanıt var
Yanıt yok
Yanıt yok
Yanıt var
Tedavi
Yanıt var
İzlem
Bronkoskopi tekrarı /
AAB / VATS
Tedaviye
devam
Yanıt yok
İkinci bir tanı
düşünülmeli
BAL, TBB /
AAB / VATS
Şekil 3 : AIDS’ lı olgularda tanı ve tedavi yaklaşımı
* Balgam dışında, plevra sıvısı ve kan gibi diğer örneklerin de mikrobiyolojik incelemesi yapılmalıdır.
** CD4 hücre sayısı 200ün altına düşmüş olgularda, her türlü radyografik bulguların varlığında
empirik kotrimoksazol (trimetoprim 20 mg/kg) uygulanma indikasyonu vardır.
CD4 hücre sayısının 200ün üzerinde olduğu olgularda, hastane ya da toplum kökenli oluşuna göre
antibiyotik seçimi yapılır.
95